Что такое Neu? Что этот показатель крови позволяет узнать и какова его норма? Когда применяется это исследование и выполняется ли оно отдельно?
Neu — это нейтрофилы в крови. В переводе с латинского, это означает просто «любители нейтрального». О чём идёт речь? Таксономически место нейтрофилов следующее:
1. В крови человека есть жидкая часть, или плазма крови, а есть и клеточные элементы — это красные кровяные тельца, или эритроциты, белые кровяные клетки — лейкоциты, и кровяные пластинки, или тромбоциты, отвечающие за свертываемость крови;
2. Среди белых кровяных телец, или лейкоцитов, существует несколько разновидностей: содержащие гранулы в ядрах клеток, и не содержащие таких гранул. Вот к представителям первого класса и относятся нейтрофилы в анализе крови.
Поскольку нейтрофилы содержит в своих ядрах особые включения – их относят к гранулоцитам. И эти гранулы могут окрашиваться в разные тона, если готовить фиксированный препарат крови. В том случае, если препарат крови не окрашивать, а делать так называемый нативный мазок, то в этом мазке невозможно различить нейтрофилы, и отличить их от других лейкоцитов.
Почему это происходит? Потому, что гранулы по-разному окрашиваются химическими красителями. Если краситель обладает свойством кислоты, то он окрашивает гранулоциты ацидофильными гранулами, которые притягивают к себе этот кислый краситель. Такая разновидность гранулоцитов называется эозинофилами, поскольку эозин – кислый краситель розового цвета.
В том случае, если лейкоцит окрашивается основным, щелочным красителем, то он называется базофильным лейкоцитом, и его ядро оказывается синим. В том же случае, если гранулоцит принимает нейтральный краситель, он как раз и называется нейтрофилом. Теперь понятно, почему этим клеткам крови дали такое название: «любящие нейтральность».
Нейтрофилы в крови получают свои гранулы, появившись на свет, и в зрелых клетках эти гранулы уже не образуются. Под микроскопом нейтрофил выглядит, как клетка с ядерной зернистостью, от красно — фиолетового до коричневого цвета. Их цитоплазма при этом окрашена в розовый цвет.
Нужно напомнить, что существуют еще моноциты и лимфоциты, которые также относятся к лейкоцитам, и вообще не имеет никаких гранул: их функция совсем другая. Для нейтрофилов очень характерно оживленное движение. Они не просто увлекаются током крови в капиллярах и более крупных сосудах, они способны
двигаться и образовывать псевдоподии, наподобие амеб. Они способны активно обнаруживать и обхватывать различные чужеродные частицы, а также различные микроорганизмы, поглощать и уничтожать их. При вскрытии фурункула огромное количество мертвых, «погибших в схватке» нейтрофилов и образуют как раз скопление гноя. Они стремятся со всех сторон в очаг воспаления, привлекаемые биологически активными веществами, для того, чтобы очистить инфицированное место от микроорганизмов.
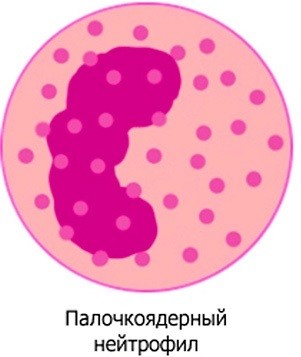
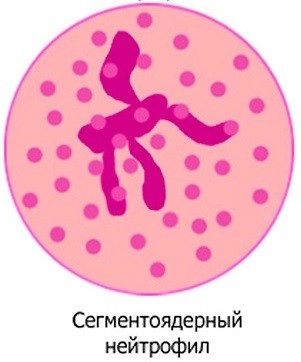
Всем уже понятно, что главная функция нейтрофилов — это защита. Нейтрофилы составляют наибольшее количество не только от всех гранулоцитов, но также и от всех лейкоцитов. В каждой 1000 лейкоцитов в норме находится около 600 нейтрофилов. Нейтрофилы также бывают различными: более молодые, только что вышедшие из костного мозга клетки, вышедшие в периферическую кровь, обладают ядром в форме палочки, а у более зрелых клеток это ядро постепенно разделяется на несколько сегментов. Этот факт имеет важное диагностическое значение.
Поэтому в том случае, если врачи говорят, что в крови должно содержаться до 70% нейтрофилов, они правы, но только с той оговоркой, что это число не должно быть меньше 50%.
Для сравнения, количество эозинофилов может составлять 1%, а его значение выше 5% является признаком патологии — чаще всего аллергической реакции или глистной инвазии.
Что касается детского возраста, то у детишек имеется некоторый «провал» и наименьшая концентрация этой разновидности лейкоцитов наблюдается в возрасте от 2 недель до года, когда нормальным является содержание нейтрофилов от 16 до 45%.
Затем этот показатель неуклонно растёт, и концентрация этого пула гранулоцитов постепенно выходят на «плато» к 15 — 16 летнему возрасту.
В норме количество сегментоядерных гранулоцитов, или зрелых клеток, составляет 95%, а количество палочкоядерных, молодых нейтрофилов, не превышает 5%.
Так, появление в периферической крови нейтрофилов с палочковидными ядрами в большем количестве говорит о том, что по какой-то очень важной причине произошла экстренная «мобилизация» молодых клеток.
Также существуют и более молодые классы нейтрофилов, которые в норме вообще в крови обнаружить нельзя. Они находятся в красном костном мозге. Они называются юными нейтрофилами, или метамиелоцитами. Есть и совсем маленькие формы — миелоциты и даже промиелоциты. В том случае, если они появились в крови, то это является или выраженной реакцией на микробную агрессию – например, на сепсис, либо свидетельствует о патологии красного костного мозга.
Обычно средний зрелый нейтрофил недолго находится в крови, среднее время его жизни составляет около 9 часов. Затем клетка поступает в капиллярный кровоток, а затем в различные ткани. В тканях нейтрофил живёт очень короткий срок, не более 3-4 дней. Поэтому нейтрофилы относятся к короткоживущих клеткам, и красный мозг вырабатывает их в очень большом количестве, особенно с учетом их преобладания.
Так, если сравнивать нейтрофилы с моноцитами, наиболее крупными клетками крови, а тем более с лимфоцитами, которые являются рекордсменами-долгожителями, то выясняется, что последние способны жить несколько лет, поскольку являются носителями иммунологической памяти, и хранят информацию об антигенах, с которыми организм встречался в своей жизни. При повторной встрече это позволит очень быстро начать выработку специфических антител и побороть инфекцию. У нейтрофилов, скорее всего, никакой иммунологической памяти нет. Они являются «дружинниками», «полицейскими» внутренними «амебами – хищниками», и способны быстро увеличить свою численность с помощью миграции клеток из сосудов, или из резервных запасов, которые находятся в красном костном мозге.
В том случае, если требуется срочная мобилизация, то может быть усилен гемопоэз, или выработка нейтрофилов силами костного мозга и миграция их в очаг воспаления. «Пожирание» микроорганизмов и переваривание их — основная функция нейтрофилов. Попавший внутрь нейтрофилы микроорганизм подвергается уничтожению, поскольку нейтрофильные гранулы содержат лизосомы с протеолитическими, разрушающими белок ферментами.
Но так бывает, к сожалению, далеко не всегда. Существуют некоторые «особо изощренные» микроорганизмы, которые маскируются от нейтрофилов, и даже способны проникать внутрь их, и находиться там в безопасности, поскольку сквозь цитоплазму нейтрофилов не проникают антибиотики, которыми могут начать лечить пациента. Такое внутриклеточное паразитирование характерно для гонококков, для хламидий, для микоплазмы и уреаплазмы. Это приводит к длительному течению инфекции, к носительству и к формированию сниженного клеточного иммунитета.
Этот феномен называется «сдвигом лейкоцитарной формулы влево», и может показывать на следующие состояния:
- злокачественные опухоли на стадии метастатического поражения;
- начало гематологического заболевания хронического миелолейкоза;
- декомпенсированный метаболический ацидоз, связанный с закислением крови и метаболические комы, например, диабетическая, кетоацидотическая, тиреотоксический криз;
- при выраженном физическом перенапряжении;
- при бурно текущих инфекционных заболеваниях.
Кроме того, в некоторых случаях такое значительное омоложение клеточного состава нейтрофилов может говорить о дебюте острого лейкоза.
Что касается «сдвига вправо», то это феномен исчезновения палочкоядерных молодых клеток, и увеличение числа сегментоядерных нейтрофилов – «старение» популяции. Это может говорить об истощении костного мозга, о хронической печеночной и почечной недостаточности, а также о недавней массивной трансфузии крови, при которой все молодые формы ещё не поступили в кровяное русло, а находятся в костном мозге.
После такого подробного рассказа о нейтрофилах понятно, что превышения референсных (нормальных) значений, прежде всего, наблюдается при бактериальных инфекциях и развитии в организме различных гнойно-септических очагов. При вирусных инфекциях, как правило, возникает, наоборот, лейкопения, или снижение вообще всех видов лейкоцитов, в том числе и нейтрофилов. Но повышается количество нейтрофилов не только при бактериальных, но и при грибковых, паразитарных инфекциях, вызванных риккетсиями и неспецифической флорой. Повышенный уровень содержания этих клеток наблюдается при пневмонии, бактериальном эндокардите, гинекологическом и урологическом воспалении и многих других состояниях.
Кроме этого нейтрофилез или нейтрофилия может возникнуть:
- после операции, как реакция организма,
- при различных некрозах внутренних органов, (это инфаркт и инсульт, или инфаркт головного мозга);
- при интоксикациях или отравлениях, таких как тяжелый сахарный диабет, хроническая почечная недостаточность и уремия
- на фоне выраженной физической и эмоциональной нагрузки, и при стрессовых реакциях;
- при воздействии экстремальных физических факторов — при перегреве организма и при переохлаждении;
- при ожоговой болезни и при родовых схватках и беременности;
- в результате воздействия некоторых лекарственных препаратов, например, сердечных гликозидов, кортикостероидных гормонов.
Наконец, нейтрофилез или увеличение количества нейтрофилов может возникать при отравлении различными тяжелыми металлами, при хроническом отравлении инсектицидами и этиленгликолем.
Уменьшение числа нейтрофилов крови может появляться при развитии в организме состояний, схожих с состояниями при нейтрофилезе. Так при инфекционном процессе достигшим своего апогея, например при инфекционно-токсическом шоке на фоне гнойно-септических осложнений, может наблюдаться и уменьшение числа нейтрофилов. Так некоторые бактериальные инфекции с выраженной интоксикацией, способствуют снижению значения нейтрофилов. Развивается нейтропения и при вирусных инфекциях, при краснухе, ветрянке, коревой инфекции и многих воздушно-капельных инфекциях, не исключая гриппа.
В том случае, если тяжелое заболевание возникло у пожилого или сильно ослабленного человека, то этот показатель изменяется также в меньшую сторону. Наблюдается нейтропения в частности, и лейкопения вообще при:
- врождённых нейтропениях, и заболеваниях крови;
- при развитии в организме шока любой этиологии;
- при лечении цитостатиками и противоопухолевыми средствами.
Также врач должен помнить, что очень многие лекарственные препараты, которые назначаются длительно, могут вызывать «синдром пониженных нейтрофилов». Это некоторые мочегонные препараты, противосудорожные, препараты для нормализации сахара крови, некоторые нестероидные противовоспалительные препараты.
Следует сказать, что не имеет смысла приходить к врачу, или в лабораторию, и просить «сделать анализ крови-нейтрофилы». Это будет, по меньшей мере, смешно. С одной стороны человек показывает, что он с знаком с некоторыми функциями организма и с клеточным составом крови.
Но, с другой стороны, этим он демонстрирует абсолютное незнание и непонимание того факта, что отдельно взятая субпопуляция лейкоцитов без учёта остальных фракций крови и показателей не будет говорить ни о чем, или скажет о развитии в организме, напротив, слишком большого количества заболеваний. Человек, заказавший только этот анализ, подобен играющему в жмурки, который, схватив в темноте и молчании незнакомого прохожего, должен понять, в каком районе города он находится.
источник
NEU (нейтрофилы) относятся к форменным элементам клеточной части крови. Определение качественно-количественного состава NEU в анализе крови производится в рамках общего клинического анализа. Общий клинический анализ крови – это метод лабораторного определения химического состава и физических свойств биологической жидкости (крови).
ОКА (общий клинический анализ) является доступным, простым и информативным исследованием, которое позволяет выявить нарушения микробиологических процессов в организме. ОКА, иначе клиническая гематология, назначается:
- для диагностики заболеваний;
- в целях профилактики;
- для контроля над проводимой терапией;
- при плановом обследовании (диспансеризация, ВВК, профпригодность).
| ESR | скорость оседания эритроцитов (СОЭ) | WBC | лейкоциты |
| Hb | гемоглобин | лейкоцитарная формула (лейкограмма) | |
| Hct | гематокрит | NEU или NEUT | нейтрофилы (палочкоядерные и сегментоядерные) |
| RBC | эритроциты | LYM | лимфоциты |
| PLT | тромбоциты | MON | моноциты |
| RET | ретикулоциты | EOS | эозинофилы |
| BAS | базофилы | ||
Общий анализ крови дает возможность определить патологические изменения в исходном этапе, и предотвратить развитие осложнений. Оценка результатов проводится посредством сравнения полученных показателей с референсными (нормативными) значениями.
Кровь делится на жидкую часть, или плазму и клеточную часть, состоящую из форменных элементов (клеток), включающих:
- красные кровяные тельца – эритроциты, осуществляющие транспортировку кислорода из лёгких к тканям тела, и доставку диоксида углерода в обратную сторону.
- кровяные пластинки, которые образуются в красном костном мозге – тромбоциты, отвечающие за коагуляцию (свертываемость крови).
- белые (бесцветные) клетки – лейкоциты, подразделяющиеся на две разновидности: гранулоциты (зернистые) и агранулоциты (незернистые).
Агранулоциты включают моноциты и лимфоциты. Нейтрофилы, эозинофилы и базофилы входят в состав гранулоцитов. Эти элементы содержат в ядрах клеток гранулы, способные окрашиваться в различные цвета при взаимодействии с лабораторными реагентами. Если гранулоцит окрашивается под воздействием кислоты – это эозинофил, если реагирует на щелочь – это базофил.
Нейтрофилы изменяются и в кислой среде, и в щелочной, что определяет их, как нейтральные. NEU представляют самую многочисленную разновидность лейкоцитов (от 50 до 70%).
Все белые клетки крови (лейкоциты) охраняют организм от негативных воздействий. Если появляется чужеродный агрессор, лейкоциты устремляются на его обезвреживание. Возрастает их активность, и количество в крови.
Таким образом, лейкоцитоз (повышение концентрации бесцветных клеток) указывает на наличие воспалительного процесса в организме. Действие эозинофилов направлено на противопаразитарную защиту (глистные инвазии, лямблии и т. д.). Базофилы находятся в корреляции с иммуноглобулином Е, и мгновенно реагируют на внедрение аллергических антигенов. Основной функцией нейтрофилов является захват и ликвидация патогенных микроорганизмов бактериального вида.
Формирование нейтрофилов начинается в красном костном мозге. Затем, частицы проникают в плазму, где разделяются на сегменты для дальнейшего созревания. Типизация NEU обусловлена их созреванием:
- Палочкоядерные . Такое название получили по внешнему признаку – форме палочек. Являются незрелыми (молодыми) кровяными клетками, и не имеют сегментированного ядра. Когда их количество выходит за пределы нормы, лейкоцитарная формула имеет «сдвиг влево», иначе омоложение клеток. В большинстве случаев, подобный результат анализа нуждается в проверке пациента на наличие онкологии. И также повышенное содержание палочкоядерных – это клинический признак диабетического криза.
- Сегментоядерные . Полноценно созревшие кровяные клетки, с выраженным ядром в основе. Превышение их числа сдвигает формулу лейкограммы вправо (клеточное старение). Это может быть признаком истощения костно-мозговых резервов, ХПН (хронической почечной недостаточности). Непатологическим сдвигом вправо является недавно проведенная гемотрансфузия (переливании крови).
Средняя продолжительность жизни созревшего нейтрофила в тканях составляет три (иногда четыре) дня. Для своевременного пополнения противомикробной «армии» красный мозг вынужден их вырабатывать в больших количествах. После эрадикации (уничтожения) болезнетворных микроорганизмов NEU погибают и вместе с другими органическими продуктами распада формируют гнойные массы.
Данный тип запрограммированной смерти клеток получил название нетоз. Существуют отдельные виды бактериальных микроорганизмов, которым NEUT противостоять не может, тогда инфекционно-воспалительный процесс приобретает хронический затяжной характер.
Общая высокая концентрация гранулоцитов данного вида обозначается, как нейтрофилез или нейтрофильный лейкоцитоз (абсолютного или относительного характера). Снижение их числа в крови называется нейтропения. Нейтрофильный ответ на бактериальные и инфекционные инвазии является первичным при острых воспалениях. В отношении хронических патологических процессов, NEU большой активности не проявляют.
Норма нейтрофильных гранулоцитов не классифицируется по гендерной принадлежности, то есть идентична для мужчин и женщин. Референсные значения несколько раз изменяются в детском возрасте. К 16 годам норма взрослых и детей сравнивается и остается статичной до конца жизни.
В ходе анализа производится лабораторное измерение абсолютной величины нейтрофилов (число клеток на 1 мл биожидкости, иначе миллиард клеток на литр). В математическом варианте формула выглядит, как Х*10^9/л, то есть число нормы (Х), на 10 в 9 степени. Начиная с 16 лет, норма зрелых (сегментоядерных) клеток должна укладываться в интервал от 1,8 до 6,5.* 10^9/л палочкоядерных – 0,04–0,30 *10^9/л.
Относительная величина NEUT измеряется в процентах (содержание клеток сравнительно общего количества лейкоцитов). Поскольку нейтрофилы – самая многочисленная составляющая бесцветный клеток, у взрослого человека процент сегментоядерных должен составлять от 45 до 70, палочкоядерных от 1 до 6.
Расшифровка показателей ребенка зависит от возраста. Процент сегментоядерных клеток у детей с возрастом растет, палочкоядерные – изменяются незначительно. Норма нейтрофильных гранулоцитов по отношению к общему количеству лейкоцитов, рассмотрена в таблице. Для людей пожилого возраста специальных нормативных значений не предусмотрено.
| До 1 года | От года до 6 лет | 7–13 лет | 13–16 лет |
| 15–50% | 25–65% | 35–70% | 40–70% |
Нейтрофильный лейкоцитоз и нейтропения указывают на патологию воспалительного характера. Поскольку NEU отвечает за устранение бактерий и грибков, увеличение концентрации, означает наличие бактериальных инфекций, микозов (грибковых болезней), гнойно-септических процессов. При заражении вирусами или облучении костного мозга, нейтрофилы «не работают», поэтому их количество может снижаться.
Нейтрофилез может быть обусловлен физиологическими или патологическими причинами. К первой категории относятся:
- психоэмоциональное потрясение;
- физическое перенапряжение;
- период вынашивания ребенка у женщин.
Незначительный нейтрофильный лейкоцитоз в перинатальный период допускается, в силу активации кроветворения. В случае когда показатели увеличиваются более чем в 1,5–2 раза, это свидетельствует о развитии острых или хронических заболеваний, угрожающих самопроизвольным прерыванием беременности.
Патологически повышенное содержание нейтрофилов в крови вызывают конкретные заболевания:
- острые локализованные или генерализованные инфекции бактериального генеза (происхождения), нередко, сопровождаемые нагноениями. В группу входят:
- инфицирование палочкой Коха (туберкулез);
- аппендицит;
- острое воспаление легких;
- гнойное образование в подкожной клетчатке, мышцах, костях, внутренних органах (абсцесс);
- поражение канальцевой системы почечного аппарата (пиелонефрит);
- заражение крови (сепсис);
- острая кишечная инфекция – холера;
- инфекционно-воспалительные заболевания ЛОР-органов;
- стрептококковая инфекционная болезнь (скарлатина);
- гнойное воспаление брюшной полости (перитонит).
Перечень причин продолжают:
- некротические процессы: отмирание (некроз) части живого организма (гангрена), незаживающие открытые раны на коже (трофические язвы), отмирание, клеток поджелудочной железы (панкреонекроз);
- инсульты и инфаркты;
- гематологическая патология: фиброз костного мозга (миелофиброз);
- злокачественные опухоли внутренних органов и гематологические опухоли (раковые болезни крови);
- состояние печеночной комы, кетоацидотического криза при сахарном диабете;
- бактериальная интоксикация.
Показатель NEU может быть повышен в постоперационный период и после плановой вакцинации. А также по причине хронического отравления организма парами свинца или этанолом.
По степени тяжести различают три стадии нейтрофильного лейкоцитоза. Первая и вторая стадия характеризуют наличие местного воспаления. Третья – генерализованного процесса. Показатели NEU по стадиям:
| Умеренная | Выраженная | Тяжелая |
| 7–10 аб. ед. * 10^9/л | 10–20 аб. ед.* 10^9/л | 20–60 аб. ед.* 10^9/л |
Завышенные значения дают приблизительное представление о масштабах патологического поражения.
Пониженное содержание нейтрофилов в крови – это результат истощения резервов организма по их выработке. Такое состояние возникает вследствие тяжелых хронических патологий, при гемолитических болезнях (интенсивной деструкции NEU), при глистных инвазиях, в период развития вирусных инфекций. Нейтропения характеризует следующие группы заболеваний:
- вирусные: ОРВИ, грипп, корь, краснуха, ветрянка, гепатиты А, В, С;
- инфекционно-бактериальные: зоонозные инфекции бруцеллеза и туляремии, сыпной или брюшной тиф;
- паразитические: токсоплазмоз и малярия;
- гемолитические: клинико-гематологический синдром (агранулоцитоз), малокровие (анемия);
- угнетение костного мозга, как следствие химиотерапии, радиоактивного облучения (лучевая болезнь).
Показатель нейтрофилов может быть понижен на фоне крайнего истощения (кахексии), стремительно развивающейся аллергической реакции (анафилактического шока). На состав и количество нейтрофильных гранулоцитов оказывает влияние длительное или некорректное лечение медикаментами сульфаниламидного ряда, противоопухолевого назначения (цитостатики), группы анальгетиков, противовирусной терапии.
Стадии снижения NEUT в крови предположительно определяют возможное заболевание. Значения NEU по стадиям:
| Легкая | Умеренная | Тяжелая |
| 1–1,5 аб. ед. * 10^9/л | 0,5–1,0 аб. ед. * 10^9/л | 0–0,5 аб. ед. * 10^9/л |
Хронически низкая концентрация нейтрофилов может иметь наследственную этиологию. К генетическим видам отклонения относятся: циклическая нейтропения с волнообразными показателями, синдром Костманна (отсутствие способности молодых нейтрофилов к созреванию).
При отклонении показателей от референсных значений пациенту назначается дополнительные лабораторные исследования: биохимический анализ крови, общий анализ мочи, гистология, биопсия. В зависимости от локализации воспалительного процесса выбирается метод аппаратной диагностики (МРТ, КТ, УЗИ и т. д.).
Нейтрофилы – это разновидность белых кровяных клеток (лейкоцитов), отвечающие за ликвидацию бактериальных микроорганизмов, раковых клеток. Подразделяются на палочкоядерные (молодые) и сегментоядерные (зрелые лейкоциты). Повышение показателей NEU (NEUT) в крови свидетельствует об их мобилизации для борьбы с гнойно-воспалительными процессами, злокачественными новообразованиями, гемолитическими болезнями.
Снижение уровня нейтрофильных лейкоцитов указывает на хронические патологии, вирусные инфекции, облучение организма. Результаты исследования фиксируются в процентах от общего количества лейкоцитов, и в абсолютных единицах, умноженных на 10^9 (то есть миллиард клеток на литр крови). Микроскопия и подсчет нейтрофилов производятся в рамках общего клинического анализа крови.
источник
Если у ребенка изменяются показатели анализа крови, это настораживает родителей и является поводом обратиться к врачу. Одним из таких вызывающих тревогу изменений выступает пониженное содержание нейтрофилов. Почему такие клетки крови бывают снижены и представляет ли это опасность для здоровья ребенка?
Нейтрофилы являются наиболее многочисленной группой белых кровяных телец, главная функция которых заключается в уничтожении болезнетворных бактерий. Они представлены несколькими формами:
- Юными нейтрофилами, которые также называются миелоцитами и метамиелоцитами. В нормальной лейкоцитарной формуле таких клеток нет.
- Палочкоядерными нейтрофилами (палочками). Это молодые клетки, нижней границей нормы которых в первые дни жизни является 5%, а с 5-го дня после родов – 1%.
- Сегментоядерными нейтрофилами. Такие зрелые клетки являются преобладающими среди всех нейтрофилов и в норме не снижаются ниже таких показателей:
У новорожденного
С пятого дня после родов
У ребенка 1 месяца
У годовалого ребенка
У ребенка 5 лет
У детей старше 10 лет
Если в крови маленького пациента выявлено меньше нейтрофилов, чем должно быть в его возрасте, это называют нейтропенией.
Недостаточное число нейтрофилов в крови ребенка может быть вызвано:
- Нарушением образования таких клеток в костном мозге.
- Разрушением этого вида лейкоцитов в крови вследствие атаки вредоносных микробов или прочих отрицательных воздействий.
- Увеличением числа лимфоцитов из-за заражения вирусами. При этом реальное число нейтрофилов не уменьшается, но в процентном соотношении оно будет ниже нормы.
Низкий уровень нейтрофилов диагностируют при:
- Гриппе.
- Ветряной оспе.
- Вирусном гепатите.
- Анемии, вызванной дефицитом В12 или железа.
- Апластической анемии.
- Грибковой инфекции.
- Краснухе.
- Лейкозе.
- Анафилактическом шоке.
- Состоянии после радио- либо химиотерапии.
- Нарушении работы поджелудочной железы.
- Гиперфункции селезенки.
- Опухолях разной локализации.
- Тиреотоксикозе.
- Применении цитостатиков, обезболивающих, противосудорожных и некоторых других лекарств.
В редких случаях нейтропения у ребенка может быть врожденной. Один из ее вариантов называют агранулоцитозом Костмана. Малыши наследуют его по аутосомно-рецессивному типу. Основная опасность этого заболевания заключается в крайне низком количестве нейтрофилов и высоком риске развития инфекций, которые угрожают жизни младенца.
Также встречается врожденная нейтропения, которую называют циклической. Такое название обусловлено периодичным (примерно раз в три недели) уменьшением нейтрофилов в кровотоке. Течение этой наследственной патологии более благоприятное.
Прежде чем начать лечение ребенка с нейтропенией, важно установить причину понижения этого показателя. Для этого следует показать малыша педиатру, чтобы врач его осмотрел и назначил дополнительные обследования. Ребенка непременно направят на повторный анализ крови с расшифровкой лейкограммы, чтобы исключить ошибочный результат.
После постановки диагноза ребенку будет назначена нужная терапия:
- Если причиной нейтропении выступает инфекция, лечение будет направлено на уничтожение возбудителя. При многих вирусных заболеваниях терапия призвана поддержать детский организм и помочь ему самостоятельно справиться с инфекционным агентом. Задачей родителей будет обеспечение ребенку оптимальных условий и усиленного питьевого режима. Если болезнь спровоцировали бактерии, врач подберет нужный антимикробный препарат.
- При болезни Костмана ребенку назначают антибактериальные средства с целью профилактики опасных инфекций, а также препараты, которые стимулируют образование нейтрофилов в костном мозге. В некоторых случаях приходится выполнять трансплантацию костного мозга.
- При доброкачественной нейтропении, когда сниженные в крови показатели не сопровождаются какими-либо клиническими симптомами, ребенка дополнительно обследуют, чтобы исключить прочие причины понижения нейтрофилов, а затем ставят на учет к педиатру и гематологу. Кроху наблюдают до того момента, пока такая нейтропения не пройдет самостоятельно.
- Если причиной нейтропении стала дефицитная анемия, терапия будет нацелена на восполнение дефицита питательных веществ, из-за которого развилось малокровие. К примеру, при железодефицитной анемии ребенку обязательно назначаются препараты железа. Кроме того, родителям следует провести коррекцию рациона сына или дочки, учитывая рекомендации педиатра.
- При токсической нейтропении, вызванной приемом лекарств, спровоцировавшие снижение нейтрофилов препараты отменяют, после чего назначают поддерживающие детский организм медикаменты.
Подробнее о нейтрофилах вы можете узнать, посмотрев следующее видео.
источник
Большую часть лейкоцитов составляют нейтрофилы. Их функция очень важна для организма человека – уничтожение патогенных бактерий в крови, тканях тела, при этом лейкоцитарные элементы погибают сами. Существует показатель нормы, а когда анализы выявляют пониженное содержание нейтрофилов в крови, это говорит о возможном развитии заболевания.
Обозначается этот показатель neut в анализе крови типа wbc, выделяют две подгруппы данных клеток. Внутри организма выделяют 2 фазы созревания гранулоцитов, этот процесс протекает в костном мозге. Изначально клетки называются миелоцитами, после они превращаются в метамиелоциты. Формируются они исключительно внутри костного мозга и в кровь не попадают, поэтому wbc анализ их выявлять не должен.
На следующем этапе они внешне похожи на палочку, от чего пошло и название формы – палочкоядерные. После созревания клетки приобретают сегментированное ядро, на этой стадии формируется сегментоядерные лейкоциты. Норма нейтрофилов в крови определяется по этим двум видам клеток: wbc анализ указывает процентное значение от общего количества. Из совокупного числа лейкоцитов вычисляется соотношение каждого вида: это и называется лейкоцитарной формулой.
Показатели этих клеток не зависят от пола человека, главным критерием для оценки нормального показателя становится возраст пациента. Это один из видов клеток, которые учитываются в лейкоцитарной формуле. Если изучают палочкоядерные нейтрофилы – норма существенно отличается у грудничка и ребенка, которому уже неделя. Следует помнить, что это лишь часть от общего содержания лейкоцитарных клеток. Нормальные значения указаны в таблице:
Это вторая форма лейкоцитарных клеток, которые учитываются в анализе. Это второй элемент, который учитывается в лейкоцитарной формуле. В расшифровке общего анализа будут указаны сегментоядерные нейтрофилы – норма составляет:
После проведения общего анализа врач уделяет внимание числу лейкоцитов. Если они понижены или повышены, это говорит о возможном развитии какой-то патологии. Отклонение показателей одного из видов лейкоцитов будет указывать на конкретный вид недуга. Главная задача этих клеток – борьба с грибковыми, вирусными заболеваниями. Медиками установлена норма нейтрофилов в крови у детей, которая указывает на отсутствие патологий.
- В первые дни жизни у ребенка должно быть 50-70% сегментоядерных и 5-15% палочкоядерных.
- Количество этих клеток к концу первой недели должно составлять 35-55% и 1-5%.
- Через две недели показатель палочкоядерных клеток будет 1-4%, а сегментоядерных – 27-47%.
- К концу месяца жизни у ребенка будет 1-5% палочкоядерных, 17-30% сегментоядерных, а к году 1-5% и 45-65%.
- 1-4% и 35-55% – норма для малышей 4-6 лет.
- В возрасте 6-12 лет показатели составляет 1-4% палочкоядерных, 40-60% сегментоядерных.
Для диагностики важны показатели в анализе не только самостоятельная норма нейтрофилов. Необходимо учитывать соотношение между всеми сегментированными, молодыми клетками, которые могут указать на наличие какого-либо нейтрофильного сдвига. Для определения наличия того или иного заболевания отдельное количество палочко- и сегментоядерных клеток не имеет существенного значения.
Определенные колебания показателей нормального количества иммунных клеток наблюдается только в первые годы жизни человека. В зрелом возрасте это значение всегда держится на одном уровне. Если иммунные клетки понижены или повышены, то это говорит о развитии заболевания. Норма нейтрофилов в крови у женщин должна быть следующей: 40-60% сегментоядерных клеток и 1-4% палочкоядерных.
Пол человека не имеет значения при определении нормального показателя защитных клеток. Главный параметр – возраст, к примеру, у ребенка до года происходят ощутимые скачки содержания лейкоцитов. Норма нейтрофилов в крови у мужчин такая же, как у женщин: 1-4% палочко- и 40-60% сегментоядерных клеток. Изменение этого показателя будет связано с возникшими в организме воспалительными или инфекционными процессами.
Анализ может выявить у человека пониженные нейтрофилы, если в организм попала вирусная инфекция, протекает воспалительное заболевание, было проведено радиационное облучение, которые вызывали анемию. Снижение нейтрофилов в крови будет обнаружено, если человек живет в плохих экологических условиях, употребляет определенные группы медикаментов, к примеру, сульфаниламид, левомицетин, пенициллин, анальгин. Данное явление называется нейтропенией. В зависимости от характера процессов выделяют несколько вариантов этой патологи. Виды нейтропении:
- врожденная;
- приобретенная;
- идиопатическая (невыясненная).
Выделяют еще истинную и относительную нейтропению. В первом случае количество клеток понижено в крови, а во втором – они снижены по отношению к другим видам. Медики использует несколько категорий, которые указывают на тяжесть болезни:
- легкая нейтропения;
- умеренная нейтропения;
- тяжелая нейтропения;
Уменьшение количества иммунных клеток происходит из-за их слишком быстрого разрушения, длительно протекающих воспалительных заболеваний, функциональных/органических сбоев кроветворения костным мозгом. Вопросом лечения, если понижены эти клетки, занимается врач-гематолог. Он определит первопричину данного состояния и назначит терапию, которая ее устранит.
Это один из самых важных показателей клинического анализа. Низкие нейтрофилы в крови выявляются, если ребенок недавно перенес бактериальное, вирусное заболевание, пропил курс лекарственных медикаментов или было пищевое отравление. Если понижены нейтрофилы в крови у ребенка без видимых причин, то врач может заподозрить патологию костного мозга. Происходит снижение из-за его недостаточного функционирования или противостояния тяжелым заболеваниям. Понижены лейкоциты могут быть и по таким причинам, как:
- отравление химическими веществами;
- наследственное заболевание;
- облучение;
- одна из форм анемии;
- патология печени (гепатит);
- корь;
- краснуха.
Причиной того, что у взрослых понижено количество защитных клеток организма, как и у ребенка, часто выступают протекающие сильные воспалительные процессы. Как правило, ощутимое изменение происходит только при тяжелой форме патологии, на борьбу с которой уходит большое количество лейкоцитов. Если нейтрофилы понижены у взрослого – причины могут быть следующие:
- прием лекарств, которые угнетают иммунную систему;
- радиационное облучение;
- загрязненная экология;
- инфекции;
- отравление организма.
У некоторых людей выявляется состояние, когда защитные клетки сначала понижены, затем повышаются и вновь снижаются. Данное явление получило название – цикличная нейтропения. При таком заболевании каждые несколько недель/месяцев абс анализ показывает вдруг, что нейтрофилов нет. При этом наблюдается повышенный уровень эозинофилов, моноцитов.
Анализ может выявить, что в крови нейтрофилы понижены лимфоциты повышены. Такое состояние говорит о том, что пациент перенес грипп, или острую вирусную инфекцию. Количество защитных клеток должно относительно быстро вернуться к прежним показателям. Если этого не происходит, то причиной высоких лимфоцитов могут выступать такие патологии:
Такое состояние указывает на проблемы с кроветворением со стороны костного мозга, ослаблении иммунной защиты. Снижение сегментоядерных нейтрофилов в крови происходит при наличии острой вирусной инфекции или воздействия на человека одного из нижеописанных факторов:
- наличие антител к лейкоцитам;
- иммунные комплексы, которые циркулируют по крови;
- токсическое отравление организма.
Заподозрить нейтропению можно, если человек часто подвергается инфекционным заболеваниям. Будут палочкоядерные нейтрофилы понижены, если у человека часто диагностируют стоматит, поражение наружного, среднего уха, ротовой полости, десен. Эта группа клеток является не до конца созревшими нейтрофилами. Их количество напрямую влияет на общий иммунитет человека. Выделяют следующие причины понижения палочкоядерных клеток:
- анемия;
- наркозависимость;
- плохие условия экологии;
- радиационное облучение;
- вирусная инфекция;
- нейтрофилез;
- некоторые лекарственные препараты;
- воспалительные процессы;
- эритремия;
- экзогенная интоксикация свинцом, ядами;
- хронический миелолейкоз;
- эндогенные интоксикации;
- гнойно-некротическая ангина
- гингвинит;
- аллергия;
- некроз мягких тканей.
Любая патология, которой подвергается организма человека, вызывает увеличение количества моноцитов. Это явление называется моноцитозом. Как правило, он привозит к снижению лейкоцитов, что характерно для лимфоцитопении, нейтропении. Будут нейтрофилы понижены, моноциты повышены при наличии следующих заболеваний:
- хронический миеломоноцитарный или моноцитарный лейкоз;
- артрит, красная волчанка, плоиартериит;
- протозная/риккетсиозная вирусная инфекция, инфекционный эндокардит;
- острый монобластный лейкоз, лимфогранулематоз;
- язвенный колит, бруцеллез, сифилис, энтерит.
Когда у человека процент нейтрофилов понижен, необходимо устранить проблему, которая вызвала это состояние. Если это произошло по причине инфекционного недуга, то они самостоятельно восстанавливаются за короткий промежуток времени. При других обстоятельства единственный способ, как повысить нейтрофилы в крови у ребенка или взрослого, – устранить первопричину их понижения. Врач может назначить медикаментозную терапию, которая актуально при явно выраженной нейтропении. Если заболевание проявляется умеренно, то:
- прописывают стимуляторы лейкопоэза;
- эффективным считается применение Пентоксила, Метилурацила.
Проводить терапию следует после консультации с иммунологом под контролем иммунограммы. Когда организм не отвечает на лечение и лейкоциты по-прежнему понижены, назначают лекарства колониестимулируюих факторов, к примеру, Ленограсти, Филграстим. Эти же медикаменты сразу же прописывают больным с агранулоцитозом. Назначают такие препараты только при условии стационарного лечения, потому что это сильнодействующая группа средств.
источник
Кровь состоит не только из жидкой части (плазмы) – в ее состав также входит большое количество разных клеток. Часть из них, составляют лейкоциты, которые отвечают за формирование и сохранение сильного иммунитета, защиту организма от микробов, вирусов и опухолей. Лейкоциты делят на 5 основных подвидов, наиболее многочисленный из которых представлен клетками нейтрофилами.
Ни один клинический анализ крови не обходится без определения их количества. Это одно из самых простых и информативных обследований, которое может провести любая лаборатория в РФ, даже пункт ОВП в маленьком городе. Почему это исследование заслуживает такого пристального внимания? Ответ прост – оно достаточно точно отражает работу одной из систем человека, без которой невозможна была бы жизнь. Иммунной системы.
Как уже отмечалось, все лейкоциты участвуют в формировании полноценного иммунного ответа. Различные их виды разделяют между собой «обязанности», благодаря чему организм способен бороться практически с любым вредным фактором. В «обязанности» нейтрофильного звена входят следующие задачи:
- Уничтожать вредоносные бактерии и грибы;
- Контролировать рост естественной микрофлоры нашего организма: на коже, в пищеварительной системе, в половых путях и т.д.;
- Отграничивать очаг воспаления. Так как воспалительный процесс возникает не только при инфекциях, но и при различных повреждениях органов (травма, инфаркт миокарда, сильные отравления, некоторые аутоиммунные процессы и т.д.), повышенные нейтрофилы могут определяться и на фоне данных состояний.
У мужчин и у женщин клетки выполняют одни и те же функции и не контролируются уровнем половых гормонов. Поэтому норма нейтрофилов у взрослых людей будет одна и та же, независимо от пола.
Чтобы заподозрить какую-либо патологию по анализу, необходимо знать, как формируются клетки. Это поможет определить изменения в показателях, которых не должно быть в норме, и оценить, насколько они опасны.
Все нейтрофилы проходят несколько этапов своего развития, прежде чем принять окончательную форму и начать выполнять свои функции. Для удобства, выделим 3 наиболее важных стадии их созревания:
- Миелоциты и миелобласты. Это первый этап созревания, который происходит в красном костном мозге – специальном кроветворном органе, расположенном внутри костей человека. Крайне важно, чтобы в крови отсутствовали предшественники лейкоцитов. О чем может говорить их появление и насколько это опасный признак, мы обсудим несколько позже;
- Юные формы и палочкоядерные нейтрофилы. После того, как происходит созревание миелоцита, он выходит в кровеносное русло и начинается новый этап его жизни. Циркулируя по организму, продолжается его созревание – ядро делится на несколько частей, а внутри клетки появляются гранулы с противомикробными веществами;
- Сегментоядерный нейтрофил – последний этап формирования. Его структура адаптирована специально для отражения атак со стороны микроорганизмов и уничтожения/отграничения омертвевших тканей. Средний срок жизни составляет чуть больше недели, что позволяет организму регулярно обновлять пул этого компонента крови.
О чем говорят повышенные нейтрофилы каждого из этих классов? Практически всегда, это свидетельствует о наличии какого-либо заболевания, как и их дефицит. Чтобы понять, какая болезнь скрывается за изменением анализа, необходимо оценить значение каждого показателя.
В настоящее время, практически каждая современная лаборатория печатает на бланке с результатами обследования нормальные показатели для конкретного больного, учитывая его возраст. Это мера является необходимой, так как при использовании разного оборудования, расходных материалов и при различной калибровке инструментов могут отличаться эти данные.
В том случае, если норма нейтрофилов у ребенка или взрослого отсутствует на документе с анализом, можно воспользоваться приведенной таблицей ниже. В ней указаны актуальные данные для людей различного возраста и беременных женщин.
| Нейтрофилы, NEU % | Миелоциты/миелобласты | Более 1000 | У здорового человека, должны отсутствовать в периферическом кровотоке. Появление данных клеток на фоне хорошего самочувствия, является косвенным признаком лейкозов и требует проведения дополнительной диагностики. | |
| У ребенка до года | 15-46 | 1-5 | ||
| 2-3 года | 28-48 | Более 1500 | ||
| 4-6 лет | 31-54 | |||
| 7-10 лет | 40-61 | |||
| 11-16 | 43-60 | |||
| Взрослые (старше 16-ти лет) | 46-70 | |||
| Беременные | 40-8 | 1-7 | ||
Чтобы оценить, насколько опасен дефицит нейтрофилов у человека, были выделены 4 степени тяжести этого состояния. Основной критерий классификации – абсолютное число клеток в крови больного. Принципиально показатели отличаются у двух групп населения. К первой относятся все взрослые и дети, старше 12 месяцев. Для ребенка младшего возраста классификация по степеням несколько отличается (в меньшую сторону).
| Группа пациентов Степени | Взрослые и дети старше года, клеток/мкл | Дети, младше 12 месяцев, клеток/мкл |
| Норма | Более 1500 | Более 1000 |
| I (легкая) | 1500-1000 | 999-500 |
| II (средняя) | 999-500 | 499-100 |
| III (тяжелая) | 499-100 | Менее 100 |
О чем говорят пониженные нейтрофилы менее 100 клеток/мкл? Это состояние является достаточно опасным для человека, так как его организм практически беззащитен перед любой бактериальной или грибковой инфекцией. Определение таких изменений в результатах обследования – повод немедленно обратиться к гематологу и начать терапию.
Повышенные нейтрофилы в крови могут определяться не только при болезнях, но и у полностью здорового человека. Такая ситуация может сложиться при неправильной подготовке к анализу или на фоне приема некоторых лекарств. Однако необходимо акцентировать внимание на следующем – в здоровом организме данный показатель будет повышен совсем незначительно и только за счет зрелых форм (палочкоядерных).
Если же анализ показал увеличение количества более чем в 1,5-2 раза (даже при неправильной подготовке), необходимо подозревать наличие заболевания и проводить обследование повторно.
Если нейтрофилы повышены, в первую очередь следует исключать причины, не связанные с заболеваниями. Помочь заподозрить ложный результат исследования может самочувствие человека. Если он не ощущает каких-либо симптомов, у него нет хронических воспалительных болезней и температура тела не повышена – рекомендуется провести повторное исследование.
Изменения в картине крови могут быть вызваны следующими физиологическими причинами:
- Прием пищи. Практически любой продукт питания содержит небольшое количество микробов, с которым местному иммунитету приходится справляться ежедневно. Основная роль в этой защите принадлежит именно нейтрофильным клеткам и другим макрофагам. Именно поэтому их количество в кровеносном русле может увеличиваться после трапезы;
- Интенсивная физическая нагрузка. Клетки иммунитета не просто постоянно «плавают» по кровеносной системе – часть из них временно прикрепляются к стенке сосудов. Когда человек активно движется, пул пристеночных лейкоцитов покидают «насиженные места» и начинают циркулировать по организму;
- Стресс накануне обследования – еще один фактор, который может спровоцировать пристеночных лейкоцитов начать двигаться по току крови;
- Курение. Сигареты содержат огромное количество веществ, помимо никотина: фенолформальдегидные смолы, синильную кислоту, стирол, небольшое количество мышьяка и радиоактивных изотопов. Все эти компоненты табачного дыма являются чужеродными агентами и вызывают местный воспалительный процесс в бронхиальном дереве;
- Употребление алкоголя. Ни для кого не секрет, что этанол может напрямую повреждать различные органы, в том числе желудок, поджелудочную железу и печеночную ткань. Именно это повреждение и приводит к возникновению небольшого очага воспаления и активирует работу нейтрофильного звена;
- Прием фармакопрепаратов: любых иммуномодуляторов, в том числе индукторов интерферона, лизатов бактерий (Имудон) и части вакцин. Некоторые люди могут принимать перечисленные лекарства в целях профилактики или проходить длительный курс лечения. Одним из эффектов этих веществ является усиление клеточного иммунитета повышение содержание юных и зрелых форм лейкоцитов.
Перечисленные причины являются наиболее частыми факторами повышения палочкоядерных нейтрофилов в здоровом организме. Если же человек отрицает их наличие или у него отмечаются симптомы какого-либо заболевания – необходимо выяснять точную причину нейтрофилеза.
Существует огромное количество заболеваний, которые приводят к повышению нейтрофилов у взрослого или ребенка. Исследование крови не ставит перед собой цель точно определить причину этого состояния – оно только облегчает диагностический поиск. Только учитывая жалобы больного, изменения со стороны органов и данные обследований можно поставить окончательный диагноз.
Чтобы данные диагностики помогли в поиске заболевания, необходимо знать какие патологии могут усилить работу клеточного компонента иммунитета. Как уже говорилось, врачам известно большое число таких заболеваний. Таблица, приведенная ниже, систематизирует их по группам и учитывает типичные признаки причин нейтрофилеза.
| Группа болезней | Типичные представители группы | Характерные симптомы |
| Большинство микробных инфекций |
| Несмотря на многообразие симптомов, существуют общие признаки микробных инфекций:
|
| Травмы |
| Диагностика данных состояний не представляет затруднений – главное определить возможную причину нейтрофилеза в прошлом. |
| После постановки вакцин | Практически любая вакцина может вызвать нейтрофилез, однако чаще к повышенным нейтрофилам у ребенка приводят живые вакцины:
| |
| Отравление токсичными веществами |
(серосодержащих, медьсодержащих и других). | |
| Повреждение внутренних органов |
| Несмотря на наличие специфических симптомов, существуют отличительные черты данной группы:
В большинстве случаев, при этих состояниях на фоне повышенных нейтрофилов, снижаются лимфоциты. Такое изменение возникает из-за отсутствия потребности в выработке антител. |
| Опухоли крови |
| Как для всех злокачественных новообразований, при лейкозах отмечаются следующие симптомы:
Также у больных часто развивается повышенная кровоточивость (появление носовых, десневых, желудочных кровотечений; синяков на коже). |
Несмотря на наличие характерных признаков, самостоятельно определить причину повышение палочкоядерных нейтрофилов бывает достаточно сложно. Поэтому не следует пытаться самостоятельно лечить не диагностированную болезнь – для этого существует врачебная помощь и методы дополнительной диагностики.
Пониженные нейтрофилы в крови не всегда являются патологическим признаком. Они могут свидетельствовать, как о временном нарушении в работе иммунитета, так и о наличии вирусного заболевания, тяжелого состояния человека или являться признаком другой болезни.
У ребенка младшего возраста вариантом нормы является сниженный уровень нейтрофилов – это состояние обозначается, как детская нейтропения доброкачественного характера. Оно не несет в себе какой-либо опасности и не требует лечения, ограничений в питании и других терапевтических процедур. Об этом следует помнить и не бояться любого изменения содержания кровяных клеток.
Однако помимо физиологических причин, существует ряд заболеваний, при которых могут определяться пониженные нейтрофилы:
| Группа болезней | Примеры заболеваний | Краткая характеристика патологий |
| Первичные иммунодефициты |
| Это достаточно редкая группа патологий, являющихся причиной пониженных нейтрофилов у ребенка. Несмотря на их низкую частоту встречаемости, следует помнить об их существовании, чтобы не пропустить тяжелую болезнь. |
| Вирусные инфекции |
| Перечисленные вирусные заболевания, нередко приводят к повышенным лимфоцитам и пониженным нейтрофилам. Организм борется с этими вредоносными агентами посредством антител, поэтому нейтрофильное звено может угнетаться при вирусных болезнях. |
| Тяжелые бактериальные инфекции |
| В данном случае, изменения анализов свидетельствует о неспособности иммунитета бороться с вредоносной бактерией, из-за ее высокой патогенности. Нейтропения, в такой ситуации, является проявлением нарушенной защитной функции и неблагоприятным признаком. |
| Тяжелые состояния пациента |
| |
| При аутоиммунных заболеваниях |
| |
| Повреждение костного мозга |
| Пониженные сегментоядерные нейтрофилы свидетельствуют о нарушении образования клеток. Перечисленные состояния приводят к повреждению ростков кроветворения и, как следствие, нейтропении. |
| Побочное действие терапии |
|
Сниженное количество нейтрофильных клеток, особенно на фоне тяжелого состояния человека, требует точной и своевременной диагностики. Очень часто, угнетение этого звена иммунной системы является отрицательным прогностическим признаком (кроме вирусных инфекций). Это «красный флаг», который сигнализирует о необходимости в проведении обследований и адекватной терапии.
Как уже говорилось, существует ряд повседневных факторов, которые могут оказать влияние на состояние крови. К ним относятся: прием пищи, курение, стресс, физические упражнения и употребление алкоголя. Каждый из перечисленных факторов может привести к увеличению количества нейтрофилов в сосудах. Чтобы исключить их воздействие и получить достоверные данные, необходимо выполнять следующие рекомендации:
- Сдача крови должна производиться натощак или не ранее, чем через 3-3,5 часа с момента последнего употребления пищи;
- Не употреблять напитки, в которых присутствует кофеин, таурин (любые энергетики), алкоголь и сахар в течение 3-х часов перед проведением обследования;
- Не курить за 2-3 часа до исследования;
- Постараться избегать стресса, физических перегрузок перед посещением процедурного кабинета;
- Ограничить любые водные процедуры с низкой/высокой температурой воды (горячие ванны, сауны, контрастные души и т.д.).
Тяжелая/средняя нейтропения делает организм уязвимым к большинству инфекций, однако легкая степень может протекать практически бессимптомно.
В России, большинство докторов склоняются к следующему мнению – вакцинировать человека не следует при уровне его нейтрофилов менее 800 клеток/мкл. Однако в США низкий уровень лейкоцитов не считается противопоказанием.
В настоящее время, эффективность данных методов не подтверждена ни одним научным исследованием.
В большинстве случаев, это состояние является временным изменением в организме. Часто, состояние крови восстанавливается без какого-либо специфического лечения. Своевременная терапия однозначно необходима при тяжелой нейтропении.
источник