Успех процедуры взятия крови у маленьких детей во многом зависит от спокойствия родителей и их уверенности в необходимости этой процедуры для ребёнка.
С первых дней жизни кроха сталкивается с необходимостью сдавать анализы крови. Начиная с первого скрининга новорожденного на наследственные заболевания, а далее — при обследовании малыша перед прививкой, перед мамой встает вопрос о правильной подготовке его к анализам.
Обычно в роддоме детишкам берут кровь из пяточки. Новорождённые не боятся уколов, и потому анализ на генетические заболевания не требует никакой специальной подготовки ребёнка.
Трудности у родителей начинаются при необходимости подвергнуть медицинским манипуляциям малышей постарше. Понятно, что все дети боятся уколов, ведь даже для взрослых это обычно неприятная процедура.
Чтобы не травмировать психику крохи, нужно обязательно предупредить его о том, что ему предстоит перенести небольшой укол, что это может быть неприятно или даже немного больно, но всё быстро закончится. Можно за несколько дней до похода в поликлинику поиграть с малышом в «доктора» и взять анализы у игрушек. Но главное, родители не должны нервничать сами, тогда и ребёнок легко перенесёт эту процедуру.
Обычно родители полагают, что брать у малыша кровь на анализ из пальца предпочтительнее, чем из вены. Но специалисты считают, что это не так. И вот какие аргументы они приводят в связи с этим.
Во-первых, для биохимического анализа или определения состояния свёртывающей системы крови (гемостаза) необходима именно венозная кровь.
Во-вторых, даже обычный клинический анализ крови даёт большую точность в измерении показателей, если для анализа используется кровь из вены.
И ещё одни немаловажный момент: но лабораторной статистике, кровь из пальца в 10 % случаев имеет свойство образовывать сгусток в пробирке, из-за того что в процессе её взятия туда попадает немного тканевой жидкости, которая содержит вещества, способствующие свёртыванию крови. А сгусток в пробирке, в свою очередь, приводит к невозможности выполнить анализ, а значит, может понадобиться повторное взятие крови.
Существующие в настоящее время медицинские технологии очень упрощают и облегчают эту процедуру. Лаборатория использует тоненькие иголочки, вакуумные системы и специальные пробирки, позволяющие бережно сохранить содержимое.
При взятии крови из пальца нередко бывает, что у испуганного или встревоженного ребёнка нарушается кровообращение, руки холодеют, и медицинской сестре приходится после укола давить на пальчик, чтобы набрать нужный для исследования объём крови. И хотя медсестры больших лабораторий обладают необходимой квалификацией и опытом работы с детьми, у части маленьких пациентов могут быть проблемы со взятием крови именно из пальца.
Ещё один вопрос, волнующий родителей, — как много крови можно взять у ребёнка за один раз без ущерба для детского организма? Существуют абсолютно безопасные для детей нормы взятия крови — например, у новорождённого можно взять за один раз 2,5 мл крови, у ребёнка от полугода до 4 лет можно взять целых 10 мл. Стандартный объём вакуумных пробирок — 2 мл или 4 мл. Стандартный объём чайной ложки — 5 мл. Хотя визуально даже двухмиллилитровая пробирка выглядит гораздо более вместительной. Этот оптический обман связан с тем, что у пробирки достаточно массивная крышечка и толстые стенки, так как она должна выдерживать разрежение вакуума внутри. Когда пациент первый раз приходит в лабораторию, его внимание привлекают ряды пробирок с разноцветными крышечками. Если врач назначил ребёнку несколько разных лабораторных тестов, то, возможно, кровь у него будут брать в несколько разных пробирок. Например, чтобы сделать клинический анализ крови, кровь должна остаться жидкой, чтобы можно было точно подсчитать все клетки крови. Для этого в пробирку добавлено вещество, не позволяющее крови свернуться, и консервант, сохраняющий клетки. Эти пробирки маркированы сиреневыми крышками.
В случае биохимического анализа для исследования нужна сыворотка крови — прозрачная желтоватая жидкость без клеток, которая остаётся после того, как в пробирке произойдёт образование сгустка. Такие пробирки имеют жёлтые или красные крышки.
Мы привыкли, что все анализы нужно сдавать строго натощак и утром, с 8 до 11 часов. Этот распорядок достался нынешним родителям из их детства, когда лаборатории существовали только в поликлиниках и больницах. Лаборанты утром брали кровь пациентов» а затем немедленно её исследовали в течение нескольких часов, так как рабочий день заканчивался в три часа, а технологии не позволяли бережно сохранять биоматериал длительное время.
На самом деле анализ крови можно сдавать в разное время. Конечно, если вы ведёте ребёнка на обследование перед прививкой, то целесообразно прийти на анализ утром.
Если же врач подозревает текущий воспалительный процесс и хочет увидеть, есть ли увеличенное количество лейкоцитов, то анализ можно сдать в любое время суток. Можно сдавать в течение дня анализы на аллергены, генетические исследования, определение уровня антител к возбудителям различных инфекций, лекарственный мониторинг и многие другие. Но даже для тех анализов, которые можно сдать в течение дня, важно, чтобы прошло не менее трёх часов после еды к моменту сдачи крови. Это условие связано с тем, что после приёма пищи в крови наступают определённые изменения, связанные с пищеварением: поднимается уровень сахара, повышается мутность сыворотки крови из-за циркуляции липидов в крови после еды. Все эти факторы могут помешать приборам при измерении и показателей, что будет искажать результаты анализов.
Что же касается случаев, когда требуется сдавать кровь именно «натощак», то для малышей первого года на грудном вскармливании такого понятия вообще не существует. Их можно кормить в обычном режиме, независимо от времени сдачи анализов. А вот к детям постарше, которые уже не едят ночью, применимо условие «натощак». Это означает отказ от еды примерно на 8 часов. Но не от воды! Воду ребенок не только может пить, но даже должен, так как детский организм склонен к быстрому обезвоживанию, а сгущение крови из-за нарушения питьевого режима может исказить результаты исследовании и затруднить процедуру взятия крови. Но учтите, что питьё — это просто чистая вода без газа. Чай с сахаром или сок — уже еда.
Лабораторные анализы могут дать врачу до 70 % информации о состоянии здоровья малыша в данный момент. Из всех анализов, которые наиболее часто делают детям, два исследования являются безусловными лидерами — это клинический анализ крови и общий анализ мочи. Они составляют необходимый минимум для обследования ребёнка перед прививкой.
Клинический анализ крови отражает работу системы кроветворения, может показать наличие вирусной или бактериальной инфекции, указать на наличие дефицита железа в организме или отразить возможность аллергического заболевания. Общий анализ мочи — это «зеркало» работы почек и возможность вовремя заметить некоторые нарушения обмена веществ.
Гораздо реже детям могут понадобиться исследования биохимических показателей и системы свёртывания крови. Обычно эти анализы требуется сделать ребёнку при плановой госпитализации в лечебное учреждение.
Понятно, что получение мочи для анализа никоим образом не травмирует кроху. Но и процедура взятия крови за последний десяток лет претерпела такие позитивные изменения, что больше не является травмирующей для маленьких детей.
источник
Самарский государственный медицинский университет (СамГМУ, КМИ)
Уровень образования — Специалист
1993-1999
Российская Медицинская Академия Последипломного Образования
Кровь — это жидкая ткань, состоящая из примерно 55% жидкости плазмы и 45% клеток. Существует три основных типа клеток в крови:
92% плазмы крови состоит из воды, а остальные 8% состоят из белков, метаболитов и ионов. Плотность плазмы крови -около 1025 кг/м3, а плотность кровяных клеток, циркулирующих в крови составляет около 1125 кг/м3. Плазма крови и ее содержания называется цельной кровью. Средняя плотность цельной крови для человека составляет около 1060 кг/м3.
Есть поговорка, что “кровь- не водица”, но густая кровь может стать серьезной медицинской проблемой. Хотя и редко, есть некоторые нарушения, которые вызывают густую кровь, в том числе те, которые приводят к аномально высокому количеству клеток крови и условиям, приводящим к гиперкоагуляции или повышенной свертываемости крови. Эти нарушения могут привести к тяжелым последствиям, поэтому раннее выявление и лечение являются немаловажными.
Когда ваш малыш получает ранцу или порез, тело ребенка образует сгусток крови, чтобы остановить кровотечение. Этот процесс называется коагуляцией. Тромб образуется из белков в крови, называемых фибрином, и тромбоцитов, или фрагментов клеток. Как правило, ваш организм расщепляет сгусток. Однако, иногда сгустки крови формируют слишком легко или не растворяются должным образом. Эта чрезмерная свертываемость — гиперкоагуляция — также является причиной густой крови. Густая кровь у ребенка может быть опасна, поскольку сгустки крови могут образовываться внутри кровеносных сосудов и блокируют кровоток в тканях или органах. Гиперкоагуляция может быть обусловлена генетическими нарушениями или это может быть связано с приобретенными заболеваниями, такими как некоторых аутоиммунные и онкологические заболевания, и прием некоторых лекарств.
Если ваш малыш только недавно родился, не переживайте,если его анализы показывают густую кровь. Для младенцев это норма. Для новорожденных детей густая кровь угрозой не является.
Но если вашему малышу больше, чем один год, такой результат анализа может говорить о проблемах со здоровьем. Ниже перечислены возможные причины густой крови. Но не спешите паниковать раньше времени. Только после получения на руки всех необходимых подробных анализов специалистом будет поставлен точный диагноз.
Причиной образования сгустков крови может быть:
Каким бы ни был точный диагноз, можно быть уверенным, что качество крови оставляет желать лучшего. Ведь высокая вязкость крови приводит к затруднению процесса транспортировки, которая является главной функцией крови.
Мало того, повышенная густота плохо влияет на окислительные и восстановительные процессы. А это негативно сказывается на настоящей работе и дальнейшем функционировании остальных жизненно важных органов.
Следите, чтобы анализы крови вашего ребенка были в норме и не зашкаливали. Возможно, для этого понадобится сдавать анализы намного чаще, чем обычно.
Здоровье ребенка следует поддерживать с самого рождения. Как только вы обнаружите какие- либо отклонения от нормы, незамедлительно обращайтесь к врачу- терапевту. А терапевт, в свою очередь, может направить вас на осмотр к специалисту- гематологу. Чем раньше вы предпримите меры, тем быстрее Ваши опасения будут нейтрализованы
У детей сразу после рождения, как правило, наблюдается достаточно высокий уровень вязкость крови. Это может быть вызвано повышенным содержанием эритроцитов.
Не пугайтесь, это естественный процесс. Ведь еще в животе у мамы малышу требуется больше красных кровяных телец. Они необходимы для этого, чтобы ткани получали кислород в достаточном количестве. Как только малыш рождается, эритроциты начинают распадаться, заменяясь на новые. Именно по этой причине может появиться так называемая «желтуха новорожденного».
- Ребенок пьет недостаточно жидкости.
- Если ваш малыш пьет только газированные напитки или сладкий чай, через некоторое время его кровь может загустеть. Чем меньше ребенок потребляет воды, тем гуще становится его кровь.
- Слишком сухой воздух в комнате (зачастую в зимний период или во время летней засухи).
- Потеря влаги во время частых усиленных занятий спортом.
- Сахарный диабет.
- Ферментопатия (отсутствие или недостаток активности некоторых ферментов в организме). В результате ферментопатии происходит окисление крови, поскольку поступающие в организм микроэлементы не расщепляются или расщепляются частично.
- Чрезмерное употребление в пищу яиц, бобовых, злаков, риса, а также углеводов в виде сахара и фруктозы. Все вышеперечисленные продукты питания сгущают кровь.
- Плохое качество потребляемых продуктов вследствие нездоровой экологии ГМО и прочие зловредные добавки негативно сказываются на естественном выделении ферментов.
- Недостаток витаминов В и С организме.
- Если почки плохо удаляют кислоты, они так и остаются в организме. В результате чего кровь окисляется.
- Сбои в функционировании селезенки.
- Наличие паразитов в организме.
Некоторые заболевания, а именно рак крови, сгущает кровь, потому что они приводят к аномально высокому уровню кровяных клеток.
Одной из наиболее частых причин густой крови считается полицитемия (ПВ), при котором организм вырабатывает избыточное количество клеток крови, в основном слишком много красных кровяных клеток. Полицитамия обусловлена генетической мутацией, и, как правило, развивается медленно, в течение нескольких лет.
Макроглобулинемия Вальденстрема (тип неходжкинской лимфомы или рака крови) приводит к гиперпродукции антител — типу крови белка, называемого иммуноглобулинов.
Миелома является раком крови, вызванным ненормальным и неконтролируемым ростом плазматических белых кровяных клеток, которые производят антитела. Эти условия также могут стать причиной густой крови, скученности крови с ненормальными антителами, оставляя слишком мало антител, борющихся с инфекцией.
Конечно, никакая самодеятельность касательно лечения густой крови, а особенно в отношении детей, не приветствуется. Дождитесь окончательного вердикта врачей, а затем следуйте их дальнейшим предписаниям.
Немаловажную роль в лечении играет правильное питание. Этого правила важно придерживаться как больным, так и здоровым детям.
источник
Сгустки крови — это разные по размеру кровяные образования, формирующиеся внутри тела. Процесс формирования сгустков называется коагуляцией, и именно он предотвращает избыточное кровотечение при травме или порезе. В то же время, сгустки или тромбы могут блокировать кровоток к важным участкам тела, становясь причиной серьезного ущерба и даже смерти.
Сгустки крови — это разные по размеру кровяные образования, формирующиеся внутри тела. Процесс формирования сгустков называется коагуляцией, и именно он предотвращает избыточное кровотечение при травме или порезе. В то же время, сгустки или тромбы могут блокировать кровоток к важным участкам тела, становясь причиной серьезного ущерба и даже смерти. Сгустки могут формироваться в ногах, животе (желудке), сердце, легких, мозге и почках.
Существует 2 типа сгустков. Первые остаются на одном и том же месте (потенциально вызывая тромбоз), вторые же отрываются от места формирования и направляются в различные участки тела (потенциально вызывая эмболию). В зависимости от того, какой тип сгустка сформировался и куда он направился, опасность может быть смертельной.
Симптомы отличаются в зависимости от конкретного расположения сгустка. Если речь идет о руке или ноге, вы можете ощущать боль (напоминающую интенсивные судороги), отек и повышенную чувствительность. Кожа в месте образования сгустка может покраснеть, а ее температура — повыситься. Если сгусток расположен в области желудка, вы можете ощущать сильную боль в животе, сопровождающуюся рвотой и диареей.
Тромбы, которые отрываются и движутся вместе с кровотоком, могут попасть в сердце. При этом вы почувствуете сильную боль в груди и верхней части тела, одышку, усиленное потоотделение, рвоту и головокружение. При попадании в легкие тромб вызывает острую грудную боль, учащенное сердцебиение, одышку, потоотделение и повышенную температуру. Возможно откашливание крови. При попадании в мозг тромб может вызывать слабость лицевых мышц, рук и ног, а также речевые и зрительные нарушения, головную боль и головокружение. Следует отметить, что многие из перечисленных симптомов характерны также и для других заболеваний, таких как инфаркт или инсульт.
Поэтому при появлении любых подозрений незамедлительно обратитесь к врачу.
Наше тело реагирует на травмы или порезы путем свертывания крови. Формирующиеся при этом сгустки являются нормой. Однако бывают случаи, когда процесс коагуляции запускается без четкого триггера, такого как уже упомянутые травмы. Чаще всего подобное происходит при воздействии определенных факторов риска. К таковым относятся:
- Сидячий образ жизни или длительное сидение на одном месте. Часто это касается путешественников, которые вынуждены подолгу сидеть на местах в самолете, поезде или автомобиле.
- Длительный постельный режим. Чаще всего таковой обусловлен перенесенной операцией или заболеванием.
- Беременность.
- Курение.
- Ожирение.
- Прием противозачаточных таблеток или препаратов от рака молочной железы, а также прохождение гормонозаместительной терапии.
- Определенные формы рака (поджелудочной железы или легких, множественная миелома, всевозможные типы рака крови).
- Травмы (тяжелые).
- Некоторые типы обширного хирургического вмешательства.
- Возраст (в особенности выше 60 лет).
- Случаи формирования сгустков крови у ближайших родственников.
- Аутоиммунные расстройства.
- Заболевания, связанные с хроническим воспалением.
- Определенные инфекции (ВИЧ/СПИД, гепатит С или болезнь Лайма).
Будь-то обычный прием у врача или вызов бригады скорой помощи, первым этапом диагностики будет изучение симптомов. Врач задаст вопросы о перенесенных ранее заболеваниях, наличии серьезных болезней среди близких родственников, а также принимаемых вами препаратах. Он может назначить сдачу анализа крови для последующего изучения в лаборатории. Его результаты позволят в том числе выявить или исключить определенные аутоиммунные расстройства и некоторые инфекции. В рамках процедуры сдачи крови в расположенную на руке вену вводится игла, через которую осуществляется забор образца крови. Существует несколько лабораторных анализов, позволяющих выявить патологическую коагуляцию, а также наличие антител, нарушающих процесс нормальной свертываемости крови.
Да, процесс коагуляции поддается эффективному контролированию. Для его предотвращения необходимо четко знать собственные факторы риска и контролировать максимальное их количество. К примеру, если вы курите, откажитесь от этой привычки. При наличии ожирения, похудейте. Если вы принимаете противозачаточные пероральные средства, обсудите с врачом эффективные альтернативы. При отсутствии физической активности, займитесь спортом. При наличии случаев формирования сгустков крови у ближайших родственников проконсультируйтесь с врачом. Он решит, нужно ли вам принимать препараты для разжижения крови.
Лечение зависит от конкретного места расположения проблемного сгустка. Наиболее распространенным типом лечения является прием пероральных препаратов для разжижения крови. Некоторые лекарственные средства вводятся через катетер (длинную тонкую трубку), вставляемый в проблемный участок. Некоторые тромбы удаляются хирургическим путем. Если вы беременны, проконсультируйтесь с врачом. Дело в том, что препараты могут представлять риск для еще не рожденного плода. Если сгусток сформировался в результате инфекции, для снижения риска первоначальному лечению подлежит именно эта инфекция.
При раннем обнаружении патологическая коагуляция, как правило, поддается успешному лечению. Если же проблему не удалось выявить на раннем этапе, качество жизни напрямую зависит от тяжести нанесенного ущерба. Так, тромб может стать причиной инсульта и смерти. Если вы успешно пережили случай закупорки, в дальнейшем у вас может развиться страх рецидива. В таком случае курс лечения будет сосредоточен в основном на профилактике. При лечении препаратами для разжижения крови крайне важно всеми силами избегать порезов (даже во время бритья). Дело в том, что эти препараты существенно затрудняют остановку кровотечения.
источник
Кровь ребенка всегда пребывает в жидком виде благодаря постоянному взаимодействию системы, которая обеспечивает ее свертывание, а также системы, которая противостоит свертыванию. Соотношение плазмы (жидкой части крови) к клеткам в норме постоянное и при незначительных колебаниях быстро возвращается к своим нормальным показателям. Однако бывают ситуации, когда кровь сгущается.
Давайте разберем, почему у ребенка может быть густая кровь, представляет ли это для него опасность и что делать родителям при сгущении крови у дочки или сына.
Наиболее частой причиной более густого состояния крови в детском возрасте выступает обезвоживание. Его может вызывать недостаточный объем питья, рвота, почечная недостаточность, диарея, ожоги (если они обширные), высокая температура, сильное потение при физической нагрузке, слишком сухой воздух в комнате и другие факторы.
К другим причинам сгущения крови у детей относят:
- Гиповитаминоз, особенно витаминов группы В и аскорбиновой кислоты.
- Врожденные пороки сердца.
- Прием некоторых лекарств, среди которых глюкокортикоиды и мочегонные препараты.
- Ожирение.
- Эритремию.
- Ферментопатии.
- Обструктивные болезни дыхательной системы.
- Опухоли почек.
- Эндокринные патологии.
- Травмы.
- Паразитарные инфекции.
- Лейкоз.
- Болезни, при которых повышается коагуляция.
- Удаление селезенки.
- Острый воспалительный процесс.
Если кровь ребенка сильно сгущается, это может проявляться:
- Головокружением.
- Цианозом кожи.
- Отечностью конечностей.
- Ощущением тяжести в руках и ногах.
- Слабостью.
- Болями в кончиках пальцев.
- Сонливостью.
- Сухостью во рту.
- Повышенной утомляемостью.
- Ухудшением концентрации внимания.
- Головными болями.
- Жаждой.
- Повышенным давлением крови.
- Холодными конечностями.
- Одышкой.
В анализе крови повышенная густота крови будет видна по числу эритроцитов (оно повышается) и изменению гематокрита (этот показатель тоже будет повышен). Также может повышаться количество и других клеток крови.
Если в теле ребенка кровь станет более густой, чем в норме, она будет с трудом перемещаться по сосудам. Поскольку при излишне густой крови она будет недостаточно насыщаться кислородом, то транспорт питательных веществ и кислорода к тканям нарушается. Это грозит ухудшением работы внутренних органов, а также склеиванием клеток крови между собой с образованием тромбов. В результате у ребенка повышается риск инсультов, инфарктов, некроза кишечника и других патологий.
Если анализ крови показал ее сгущение, следует показать ребенка врачу. Педиатр оценит клинические симптомы и выяснит причину повышенной густоты крови, после чего назначит лечение. Оно будет определяться диагнозом, включая препараты для устранения основной болезни, а также медикаменты для разжижения крови.
Одновременно доктор посоветует родителям пересмотреть питание малыша. В рацион ребенка стоит включить продукты, способные разжижать кровь, такие как чеснок, цитрусовые, свеклу, семена подсолнуха, имбирь, кислые ягоды, оливковое масло, какао и другие. При густой крови не следует употреблять бананы, копченые продукты, жирные блюда, газированные напитки, гречневую крупу, чечевицу, грецкие орехи, шиповник.
Кроме того, родители должны уделить особое внимание питьевому режиму ребенка. Детям дают больше чистой воды, травяного или зеленого чая, овощных или фруктовых соков. Что касается применения любых настоев, отваров и других рецептов народной медицины, то перед тем, как дать какое-то средство ребенку, следует обязательно обсудить это со своим педиатром.
источник
Без достаточного количества крови и нормальной ее циркуляции организм становится более уязвимым перед многочисленными заболеваниями. При получении человеком различных повреждений кожи и ткани кровь имеет способность густеть и сворачиваться, чтобы предотвратить избыточную кровопотерю. Однако не все сгустки крови полезны. Иногда они возникают внутри кровеносных сосудов без предварительного повреждения. Это может представлять серьезную опасность для здоровья и приводить к инсульту, инфаркту миокарда, гангрене, некрозу кишки, тромбозу и тромбофлебиту. Какие признаки могут указать на образование аномальных сгустков крови в организме?
Это одни из наиболее распространенных симптомов тромбоза (50-70%). Человек может почувствовать острую или жгучую боль в ногах по целому ряду причин. Она может быть локализована в разных местах, но чаще в районе голени и на внешней стороне бедра. Болевые ощущения обычно усиливаются при движении, при надавливании на кожу голени, а также, если человек вытянет вперед ногу и потянет к себе пальцы ноги. Так оказывается давление на сгусток крови. При запущенных стадиях тромбоза боль может тревожить и во время сидения или лежания. Если она не проходит после полноценного отдыха, то желательно обратиться к врачу, чтобы выяснить истинные причины ее происхождения.
Отек, особенно в нижних конечностях, относят к одним из классических симптомов тромбоза глубоких вен. При этом ноги выглядят опухшими, и чувствуется, что в них скапливается жидкость. Отеки мешают нормально передвигаться и могут свидетельствовать о многих проблемах в организме. Поэтому в таких случаях с визитом к врачу затягивать не стоит. Иногда отеки образуются и при слишком интенсивных тренировках. После достаточного отдыха и восстановления сил они обычно проходят.
Человек, у которого есть кровяной сгусток в теле, может ощущать необычную теплоту в области, где загустела кровь. Обычно это сопровождается отеком и болью, но иногда бывает и без дополнительных симптомов. Тепло можно ощутить нежным прикосновением к телу. Особенно нужно проверить те места, где чувствуется боль при движении и ходьбе. Если тело в этих областях теплее обычного, то это должно насторожить и стать причиной для обращения к врачу.
Если внутри вены образовался сгусток, то она травмируется и воспаляется. Об этом может свидетельствовать измененный оттенок кожи в пораженной области тела: она становится синеватой или краснеет. Помимо этого, кожа может стать заметно сухой, чрезмерно чувствительной, начать шелушиться и зудеть. Важно не повредить тело, расчесывая его ногтями, что только усугубит проблему. Со временем участок кожи со сгустком выглядит опухшим, причиняя боль и дискомфорт.
Когда кровь в венах плохо циркулирует и образуются сгустки, человек чаще чувствует слабость, особенно в области квадрицепсов, расположенных в середине бедер. Ноги начинают быстрее уставать, случаются головокружения и ухудшается концентрация внимания. Самочувствие обычно нормализуется после небольшого отдыха и потребления жидкости. Сильная слабость — один из ключевых и наиболее распространенных симптомов глубокого тромбоза вен.
Она тоже может быть признаком того, что кровь образовала сгусток. По результатам британских исследований 2011 года, при тромбозе глубоких вен у человека довольно резко повышается температура до отметки 39-40°С. В большинстве случаев это может указывать на то, что сгущенная кровь осталась в легких. При прикосновении к области кожи со сгустком можно почувствовать, что она теплее, чем остальное тело.
Это еще один тревожный симптом тромбоза глубоких вен. Еще он может указывать на эмболию легочной артерии, часто вызываемую тромбом. Одышка сама по себе опасный симптом многих болезней. Она может свидетельствовать о том, что сгусток крови осел в легких, препятствуя не только кровотоку в легких, но и воздушному потоку, что приводит к затрудненному или учащенному дыханию.
Когда функционирование легких нарушается из-за оседания в них кровяного сгустка, человек испытывает сильное напряжение при вдохе, что часто приводит к резкой боли в груди. Исследования показали, что большинство пациентов с диагнозом тромбоз глубоких вен жалуются на периодическую боль в груди.
Он тоже нередко сопровождает тромбоз глубоких вен. Его провоцирует затрудненное дыхание и отдышка из-за сгустка, поселившегося в легких.
Это свидетельствует об обструкции, вызванной тромбом, что осложняет дыхание, вызывает раздражение и постоянный кашель. При нем иногда может выделяться кровь.
К вышеупомянутым симптомам может присоединиться еще один — чрезмерное потоотделение. Если оно стало часто беспокоить человека без особых на то причин и сопровождается несколькими перечисленными выше признаками тромбоза, то нужно обязательно показаться врачу. Это поможет решить проблему на ранней стадии. Опасность сгустка крови в том, что он может путешествовать не только в легкие, но и в область сердца, мозг. Такой опасный исход чреват сердечными приступами и инсультом.
Кровь густеет, образуя тромбы по разным причинам. Среди распространенных факторов, провоцирующих проблему:
- курение,
- ожирение,
- беременность,
- сердечные и легочные заболевания,
- онкология (особенно рак головного мозга, костей, поджелудочной железы, яичников),
- химиотерапия,
- гормональная терапия (например, при приеме противозачаточных таблеток) различные воспаления, в том числе ревматоидный артрит.
Еще одна из важных причин образования сгустков — малая подвижность, к примеру, после серьезной операции или при сидячей работе. Немалую роль играет и генетическая предрасположенность к болезни. Однако в некоторых случаях тромбоз глубоких вен может возникать без видимой причины.
источник
Кровь – это жидкость красного цвета, состоящая из форменных элементов, которые включают лейкоциты, тромбоциты и эритроциты, клеточных фрагментов, а также плазмы, в которую входят метаболиты, белки, витамины и водный раствор электролитов. У здорового человека она сохраняет свое жидкое состояние из-за взаимодействия противосвертывающей и свертывающей систем, постоянному соотношению элементов крови и плазмы, а также благодаря постоянной скорости кровотока. Скорость зависит от диаметра проводящих сосудов на всех участках русла. При некоторых нарушениях кровотока в одном из элементов происходит изменение вязкости. Это может приводить к изменению ее скорости и нарушению свертываемости, что приводит к ее загустению.
Частые причины проявления густой крови следующие:
- Изменение гормонального фона, которое может возникать при беременности;
- Обезвоживание организма при рвоте, ожогах, почечной недостаточности и сахарном диабете;
- Авитаминозе, приводящем к увеличению вязкости;
- Заболевания сосудистой системы;
- Бесконтрольный прием различных медикаментов;
- Ожирение, объединяющее сразу несколько факторов.

Следствием сгущения крови является сердечная недостаточность. Как следствие, тромбоз сосудов сердца приводит к инфаркту миокарда, а сосудов головного мозга – к инсультам. В конечностях может наблюдаться повышение температуры покровов кожи и боли в мышцах. Также характерны боли в печени, рвота, может развиться некроз кишечника, а также перитонит, которые не поддаются лечению. Последствия проявляются при выраженной густой крови, сопровождающейся тяжелой патологией.
При таких факторах риска нужна своевременная профилактика загустения и лечение сопутствующих заболеваний.
При обнаружении у ребенка густой крови для лечения применяются те же препараты, что и для лечения взрослых. Используются также многие народные средства.
Основное, следить за выполнением рекомендаций врача и принимать вовремя необходимые лекарства. Рассказать причины и зачем это нужно, к каким нарушениям здоровья может привести несоблюдение режима лечения. Очень важно родителям пересмотреть питание ребенка, привить ему новый питьевой режим. К счастью, у ребенка густая кровь встречается редко. За всеми изменениями в организме необходимо тщательно следить.
В качестве профилактических мер, необходимо регулярно сдавать анализы мочи и крови. Они могут подсказать врачу о начале подобного заболевания, покажут вероятность риска возникновения тромбов. Лечение не будет сложным и трудным. При соблюдении всех рекомендаций врача густая кровь станет нормальной.
К веществам и продуктам, которые разжижают кровь, можно отнести оливковое масло, чеснок, свекла, лимон, какао, апельсин, шоколад, лецитин, семечки подсолнуха, гранат, имбирь, малину, артишок, землянику, аспирин, ферменты, сабельник, шелковицу, корень пиона, гирудин. Если у ребенка густая кровь, не рекомендуется употреблять: гречиху, сахар, картофель, бананы, жирную белковую пищу, копчености, газированные напитки, соленья.
Чтобы густая кровь не была такой вязкой, необходимо пройти назначенное врачом лечение и соблюдать профилактические меры после обследования. Рекомендуется специальный питьевой режим и диета. Травяные чаи, вода, зеленый чай, соки из овощей и фруктов – полтора литра ежедневно. Очень помогает сок из красного винограда. Самая действенная и простая диета — яйца, рыба, молочные продукты.
Кроме разжижающих препаратов показаны морепродукты, льняное масло. Выполняя все рекомендации и назначения врача, Вы можете не беспокоиться за своего ребенка. Он справится с проблемой густой крови.
источник
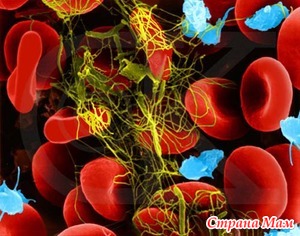
При подозрении на подобные процессы детям немедленно проводят коагулограмму (анализ крови из вены с определением факторов свертывания) и общий анализ крови со временем свертывания крови. Эти два анализа дают понятие об общих нарушениях в процессе свертывания крови. Кроме того, нужно провести УЗИ, контрастную ангиографию сосудов и другие методы диагностики для определения локализации тромба и его скорейшего устранения.
Тромбоз у ребенка требует немедленных мер по лечению и рассасыванию тромбов, чтобы ткани как можно меньшее время страдали от гипоксии и сохранили свою жизнеспособность. Существует большое количество способов лечения тромбозов. При резком обезвоживании назначаются растворы электролитов и глюкоза внутривенно для восстановления реологических свойств крови. При полицитемии – состоянии, когда в крови много форменных элементов, применяют кровопускания, а потерянный объем крови замещают растворами натрия хлорида с восьмым фактором свертывания. Также применяют особые препараты – их называют дезагрегантами (они не дают склеиваться клеткам).
Если причина в том, что стоят катетеры, их необходимо убирать, чтобы не провоцировать образование тромбов. Если тромбы поверхностные, расположены подкожно, можно применять особые тромболитические мази. В редких случаях детям назначают «Гепарин» внутривенно. Гепарин – это особое вещество, которое может растворять образующиеся тромбы и делает кровь более жидкой. Его вводят под контролем анализа крови на свертывание. В редких случаях применяется хирургическое удаление тромбов или иссечение тех частей тела, которые некротизировались из-за тромба.
Снижение свертывания крови.
Снижение свертывающей системы крови называют состоянием гипокоагуляции или избыточной кровоточивостью. Иногда подобное состояние у детей называют геморрагическим диатезом. При таких состояниях характерно явление повторных кровотечений из носа или десен, слизистых оболочек, могут возникать кровоизлияния, как самопроизвольные, так и от мелких и незначительных травм и порезов, царапин.
Нарушение свертывания крови может возникать как результат изменений в строении и функционировании тромбоцитов, а кроме того, может страдать сосудистая стенка и, собственно, свертывание. Проблемы с тромбоцитами можно условно разделить на:
— тромбоцитопении (снижение количества тромбоцитов, при этом они вполне нормальные по виду), тромбоцитов в норме содержится в крови 200-400 на 10 в 9 степени. При снижении тромбоцитов ниже 100 на 10 в 9 степени проявляются признаки кровоточивости. Спонтанные кровотечения, которые трудно остановить возникают при снижении тромбоцитов до 30-50 на 10 в 9 степени.
— тромбоцитопатии (при нормальном количестве тромбоцитов они имеют аномалии в строении, что не дает им полноценно выполнять свои непосредственные функции – формировать тромбы).
Почему страдают тромбоциты?
Причин понижения свертывающей системы крови у детей достаточно много, к ним можно отнести тромбоцитопении из-за аутоиммунных реакций в результате формирования на поверхности тромбоцитов антигенных свойств при воздействии вирусных заболеваний, действия определенных лекарств, при хроническом лимфолейкозе, когда происходит выработка антител против собственных тромбоцитов. Могут быть эпизоды идиопатической тромбоцитопении, когда не выявлена истинная причина снижения количества клеток, а также могут быть эпизоды тромбоцитопении при несовместимости группы крови матери и плода.
Тромбоцитопении могут развиваться в результате поражения костного мозга и его тромбоцитарного ростка в результате действия на него радиации, сильных химических веществ, опухолевых процессов в костном мозге, метастазов, лейкозных инфильтраций. Тромбоциты могут хуже синтезироваться при дефиците витаминов группы В и фолиевой кислоты, а также дефицит тромбоцитов может быть наследственным дефектом (обычно из-за какого-либо дефицита ферментов). Количество тромбоцитов может снижаться в результате повреждения тромбоцитов при спленомегалии (увеличенной селезенке), при постановке искусственных клапанов сердца, при усиленном свертывании при раневых процессах.
Особенно негативно на тромбоциты влияет токсическое действие алкоголя, аспирина, радиация и токсины тела, образующиеся в результате тяжелых болезней (нарушение работы почек или печени). Сильно влияет на формирование тромбоцитов состояние гипотиреоза (понижение функции щитовидной железы). Иногда бывает состояние, когда тромбоцитов в крови ниже нормы, порой даже в районе 120-100 на 10 в 9 степени, при этом ребенок вполне здоров, его ничего не беспокоит, и он прекрасно себя чувствует.
Внимание родителей – не стоит сразу же падать в обмороки, если в одном сданном анализе крови уровень тромбоцитов ниже нормы. Вспомните, может недавно малыш порезался, у него был стресс или он плохо кушал, болел, или шла носом кровь. При сомнениях в анализе обычно через 7-10 дней назначается повторный анализ крови с подсчетом тромбоцитов, что уже более точно покажет: было ли это временное снижение количества тромбоцитов из-за влияния каких-либо факторов, или это общая тенденция к тромбоцитопении.
Если проблема в самих сосудах.
Кровоточивость может возникать и в результате дефекта в самих кровеносных сосудах, так называемых вазопатиях. При этом страдает в основном мелкая часть сосудов – капилляры и мелкие вены. Прежде всего, это могут быть патологии сосудистой стенки с усилением ее проницаемости для клеток. Помните, вчера мы говорили о том, что кровь это своего рода взвесь из клеток белков и воды. Если сосуды представить в виде чулка из капрона, то когда по ним потечет кровь – может просочиться только вода, которая производит обмен веществ с окружающими тканями. Если же сосуд-чулок станет не капроновым, а в мелкую или крупную сеточку, через такую сеточку в ткани пройдут и клетки крови – так возникает кровоточивость. Чем крупнее ячейки сеточки, тем крупнее будет кровотечение.
Кровоточивость такого типа возникает при дефектах коллагена, входящего в состав сосудистой стенки. Такое может быть при дефиците витамина С, который помогает синтезу коллагена, при наследственных проблемах с ним – тогда говорят, что сосуды хрупкие. Коллаген может страдать при аллергических заболеваниях, при воздействии на стенки сосудов токсинов, при иммунных поражениях – это называют аутоиммунным васкулитом (воспалением сосудов). Кроме того, тромбоциты, помимо своей основной функции, выполняют функции «кормильцев» для стенок сосудов. Если тромбоцитов мало или они дефектные, тогда страдают и стенки сосудов. Кроме того, сосуды могут страдать при диабете или лейкозе, некоторых других тяжелых болезнях.
Сосудистая стенка активно взаимодействует с тромбоцитами, синтезируя внутри себя особые вещества – факторы свертывания и их компоненты. Если сосуды больны, и не вырабатывают достаточного количества этих веществ (факторов), тогда и тромбоциты в свою очередь тоже не могут накопить внутри себя эти факторы и становятся менее активными (дефектными). По такому принципу развивается одна из наследственных болезней свертывания — болезнь Виллебрандта. При ней нет одного из факторов свертывания в сосудистой стенке (восьмой фактор) из-за чего тромбоциты не могут прилипать к поврежденному месту сосудов, и не могут образовать тромб.
Нарушение свертывания крови из-за дефицита факторов.
Помимо тромбоцитов и сосудистых стенок, в свертывании крови принимают участие особые белки – их называют плазменными факторами свертывания. На сегодня их открыли 15 штук, в процессе свертывания образования тромба они активируют цепную реакцию, которая как нитка и спицы, связывает между собой эти факторы в плотный кляп-чулок, которым залепляются дырки в поврежденных сосудах. Создание этого кляпа идет по особой схеме, как в вязании, и если одного фактора-нитки не хватает, в результате ничего не получится, и тромба не образуется, либо он образуется дефектным, «кривым» и не полноценно останавливает кровотечение.
Типичным примером такой патологии свертывания крои является гемофилия, при которой из-за дефицита одного из факторов свертывания не образуется полноценных тромбов и из-за малейших травм возникают массивные и длительные кровотечения. Чтобы исправить данный дефект таким детям постоянно капают препараты недостающего фактора свертывания, они должны строго следить за своим состоянием и избегать малейших травм. Этот дефект сцеплен с полом, то есть передается исключительно мальчикам на женской Х-хромосоме. Из-за кровотечений и вечной анемии такие дети очень недолго живут.
Завтра мы продолжим обсуждать проблемы свертывания и узнаем еще много нового.
источник
Сгусток крови — это масса крови, которая движется по вашей крови. Свертывание является нормальным для нашей крови, потому что это естественная часть процесса заживления. К сожалению, когда сгусток крови проходит внутрь вашего тела, это может быть опасно.
По данным Американского общества гематологии, вот несколько факторов риска для сгустков крови:
тучность
беременность
сидячее положение в течение более 4 часов (длительная поездка)
оральные контрацептивы (противозачаточные таблетки)
рак
раны
некоторые операции
возраст старше 60 лет
семейная история сгустков крови
хронические воспалительные заболевания (ревматоидный артрит)
Сгусток крови, который проходит вдоль ваших вен, может застревать и блокировать ткани в ваших ногах, руках или даже в вашем мозгу или других органах. Это может привести к тому, что те части вашего тела медленно умрут от богатой потери кислорода в крови. Давайте посмотрим на 8 предупреждающих знаков, которые могут указать на то, что у вас сгусток крови, а также когда нужно обратиться за медицинской помощью и что вы можете сделать, чтобы предотвратить это.
№ 1: Опухоль
Подобно излому в садовом шланге, сгусток крови оказывает давление на вену за сгустком. Это давление может развиваться и выходить наружу, растягивая окружающие ткани. Опухоль из кровяных сгустков встречается чаще всего в ногах.
№ 2: Непрерывная боль
В грудной клетке боль может ощущаться как вес, лежащий на груди, а не сильно пронзающая боль. Чувство давления или тупая боль, сопровождающая другие симптомы, является признаком того, что у вас может быть сгусток крови.
№ 3: Бледная кожа
Отсутствие кровоснабжения кровяного сгустка — это то, что заставляет вашу кожу побледнеть, а затем посинеть, поскольку кислород покидает кровь.
№ 4: Чувство теплообмена
Чувство тепла обычно ощущается в руках или ногах. Это может сопровождаться потоотделением или болезненностью в пораженной области.
№ 5: Потеря чувства
Покалывание или онемение в ногах или руках могут быть признаком сгустка крови. Поскольку кровь срезается в область сгустком, кровь не может циркулировать в этом районе. Это похоже на то, как вы себя чувствуете, когда ваша рука немеет после того, как вы уснете в неудобном положении.
№ 6: Головная боль с потерей зрения и способности говорить
Сгусток крови в мозге называется ишемическим инсультом. Головная боль достаточно распространена, поэтому вы не должны беспокоиться о сгустке крови, если это ваш единственный симптом. Но сгусток в мозге может вызвать проблемы с вашими глазами и может повлиять на вашу способность говорить.
№ 7: Диарея с абдоминальной болью
С симптомами рвоты это может быть пищевым отравлением, или это может быть сгустком крови в вашем животе. Сгусток брюшной полости может вызвать сильную боль, в отличие от тупой боли с другими типами сгустков.
№ 8: Короткость дыхания с болью
Сгусток крови в легких называется легочной эмболией или ПЭ. Те же симптомы могут возникать при сгустке крови в сердце. Одышка, ощущение, что вы не можете перевести дыхание, боль в груди, гоночный пульс, потливость, лихорадка и кашель крови — все это признаки сгустка крови в легких.
Крайне важно быстро обратиться к врачу, особенно с симптомами сгустка крови в мозге, сердце, животе или легких. Ваш врач может использовать неинвазивный ультразвук, чтобы проверить наличие тромбов в конечностях и анализ крови, чтобы проверить коэффициент свертывания крови.
Лечение кровяных сгустков обычно включает в себя использование лекарств для разжижения крови и расщепленных сгустков. Лекарственные препараты и разбавители крови, такие как аспирин, варфарин, ривароксабан, апиксабан и гепарин, могут значительно снизить риск серьезного сгустка крови.
Это не означает, что вы должны принимать лекарства без рецепта, такие как аспирин, чтобы предотвратить сгусток крови. Пожалуйста, обратитесь за советом к специалисту по медицинскому обслуживанию, прежде чем принимать аспирин, поскольку у вас могут быть другие осложнения со здоровьем, которые могут вызывать беспокойство в сочетании с разбавителем крови.
Согласно клинике Майо, вы также можете принять меры для предотвращения сгустков крови. Они рекомендуют:
Избегайте сидения в течение длительного времени. Если вы путешествуете на самолете, периодически ходите по проходу. Для автомобильных поездок часто останавливайтесь и ходите.
Измените свой образ жизни. Похудейте, снизьте высокое кровяное давление, бросьте курить и регулярно тренируйтесь.
Другие способы снижения риска возникновения тромба включают увеличение потребления жирных кислот Омега-3 с добавками для рыбьего жира. Oмега-3 имеют множество преимуществ, как вы, возможно, уже читали в нашей статье «Это одна вещь, которая поможет вам жить дольше». Витамин Е и масло примулы также являются антикоагулянтами для тела, а это означает, что они делают кровь менее склонной к сгустку.
Массаж, физические упражнения, такие как ходьба, и употребление здоровой диеты с низким содержанием жира, которая высока в здоровых зернах и овощах, также облегчат вашу кровь. Чеснок, лук, имбирь, куркума, гинко, черника, кайенский перец — все это отличные ингредиенты, которые добавляют к вашей кулинарии, чтобы уменьшить вероятность сгустков крови.
источник

Срок жизни этих телец — от 7 до 10 дней. Несмотря на такой короткий период жизнедеятельности, роль тромбоцитов в функционировании кровеносной системы огромна.

Тромбоцит представляет собой небольшую пластинку, размер которой не превышает 1,5-4 микрометра, отделившуюся мегакариоцита (крупной клетки, из которой ткань костного мозга).
Форму пластинки тельца сохраняют за счёт микроскопических трубочек, расположенных по всему периметру клетки. Содержание тромбоцитов в крови составляет в среднем от 60 до 75 % от общего числа, оставшаяся часть (примерно 25-40 %) накапливается в селезёнке.
Количество тромбоцитов в плазме крови может колебаться как в большую, так и в меньшую сторону на протяжении суток. Но эти колебания не должны превышать 10 %. Если разница в течение дня составляет больше указанного значения, можно заподозрить патологию или нарушения в работе внутренних органов.
Основная функция, которую выполняют тромбоциты в организме человека, — образование тромбоцитарных сгустков, необходимых для предотвращения кровопотери, и участие в процессах свёртывания крови.
Можно выделить несколько функций, для выполнения которых маленькому организму необходимо определённое число тромбоцитов. К ним относятся:
- восстановление повреждённых клеток кровеносных сосудов;
- участие в процессах деления клеток;
- транспортировка иммунных комплексов и их прикрепление к клеточной мембране;
- поддержание сокращающей способности сосудистых стенок за счёт серотонина;
- выделение белков, необходимых для свёртывания крови;
- образование кровяных сгустков (адгезия), необходимых для остановки кровотечения и уменьшения кровопотери.
Содержание тромбоцитов в крови ребёнка зависит от многих факторов, например, состояния здоровья, особенностей питания, возраста и т. д. Возраст при определении соответствия нормам является главным критерием.
Норма тромбоцитов в зависимости от возраста ребёнка (в таблице приведены значения для здоровых детей!)
| Возраст | Содержание кровяных телец (на литр крови) |
| Новорожденный (1-3 сутки после рождения) | 100-420*10 9 |
| 7-10 дней | 150-400*10 9 |
| 1 месяц | 160-400*10 9 |
| 6 месяцев | 180-400*10 9 |
| 12 месяцев | 160-380*10 9 |
| От 1 до 4 лет (включительно) | 160-400*10 9 |
| От 5 до 7 лет (включительно) | 180-450*10 9 |
| Старше 7 лет | 180-460*10 9 |

Здоровым детям с целью раннего выявления патологий рекомендуется сдавать кровь не реже 1 раза в год.
При наследственной предрасположенности к развитию тромбоцитопении или тромбоцитоза педиатр может назначать общий анализ крови чаще, например, 2-4 раза в год. Более частого контроля требуют и патологи костного мозга, а также некоторые заболевания.
Чтобы анализ был максимально точным, следует правильно подготовить малыша к сдаче крови. Для этого необходимо соблюдать следующие правила:
- период голодания должен составлять не менее 8 (для детей в возрасте до 7 лет) или 12 часов (для детей старше 7 лет);
- забор материала должен проводиться в утренние часы (спустя 60-120 минут после пробуждения);
- питьё и употребление пищи перед проведением анализа не допускается (можно дать крохе немного чистой питьевой воды);
- за 1-2 дня до сдачи крови на анализ необходимо ограничить физические нагрузки и активность ребёнка (если ребёнок ходит в школу, следует пропустить урок физкультуры);
- ни в коем случае нельзя растирать пальцы перед заходом в кабинет медсестры, так как это может повлиять на результаты анализа (например, на уровень лейкоцитов и т. д.).

Подобное состояние опасно для маленького организма, так как при повреждениях эпителия или внутренних кровотечениях не кровь не может сворачиваться, что приводит к значительным кровопотерям и резкому ухудшению самочувствия (в некоторых случаях — вплоть до летального исхода).
Единственным способом остановить кровотечение может стать переливание донорской крови с повышенным содержанием тромбоцитов.
Чтобы не допустить серьёзных последствий, важно знать симптомы и признаки тромбоцитопении у детей. К ним относятся:
- частые носовые кровотечения;
- кровоточивость дёсен, независящая от чистки зубов;
- синяки и мелкие гематомы на теле;
- мелкая сыпь, возникающая преимущественно на голенях, лодыжках, бёдрах и ягодицах (появляется у 100 % детей с данным диагнозом);
- кровяные прожилки в фекалиях и моче.

Причины снижения числа тромбоцитов в детском возрасте:
- приём лекарственных препаратов (аллергия на действующие вещества);
- неправильное и несбалансированное питание с пониженным содержанием железа;
- анемия;
- общая интоксикация организма (например, при отравлении ядами или тяжёлыми металлами);
- наличие в клетках крови антитромбоцитарных специфических антител;
- бактериальные и вирусные инфекции;
- синдром Фанкони (наследственная форма тромбоцитопении);
- нарушения в работе щитовидной железы;
- недостаточное поступление фолиевой кислоты с продуктами питания.

Причин, которые могут понизить количество кровяных телец несколько.
- Тромбоцитопения у мамы в период беременности.
Риск появления патологии в неонатальном периоде повышается в несколько раз, если у мамы были проблемы с гемоглобином на протяжении беременности. Данное состояние особенно опасно для детей в первые 7-10 дней после рождения, так как может привести к внезапному кровотечению и смерти младенца.
- Недоношенность либо критически низкая масса тела при рождении.
Почти 60 % недоношенных детей страдают тромбоцитопенией. Лечение у детей первого года жизни (а особенно у новорожденных) проводится строго в условиях стационара. Часто в таких случаях маму выписывают из родильного дома одну, а малыша оставляют на лечение либо переводят в детскую профильную больницу.
- Выработка антител матери против тромбоцитов ребёнка.
Встречается достаточно редко (около 5-7 % случаев). В результате патологии наблюдается усиленный распад кровяных телец и снижение их численности.
- Вирусные инфекции (корь, краснуха).

Чтобы повысить уровень тромбоцитов, в детский рацион необходимо включать следующие продукты (богатые железом и фолиевой кислотой):
- ореховые плоды (кешью, грецкие, бразильские);
- спелые мякоть бананов (без признаков гниения);
- капуста, морковь;
- гранаты и гранатовый сок;
- сушёная рябина и компоты из неё;
- говядина и телятина;
- гречневая крупа (желательно зелёная гречка, в ней почти в 3 раза больше витаминов и минералов, чем в стандартной крупе);
- плоды шиповника;
- свекольный сок (можно добавлять свёклу в сыром и варёном виде);
- листья молодой крапивы (собранные на чистой почве);
- все сорта рыбы;
- говяжья печень;
- петрушка, кинза, укроп.
Тромбоцитоз — это увеличение числа тромбоцитов в крови до значений, в несколько раз превышающих норму. Чаще всего тромбоцитоз является следствием перенесённой вирусной или бактериальной инфекции. В особо тяжёлых случаях повышение кровяных телец может указывать на развитие онкологических заболеваний.

Симптомы тромбоцитоза в детском возрасте:
- частые и сильные кровотечения из носа;
- посинение кожи;
- появление подкожных кровоизлияний;
- зуд и жжение на отдельных участках кожи;
- ощущение покалывания на коже;
- холодные руки и ноги при комфортной температуре окружающей среды;
- одышка;
- учащение сердечного ритма.
Ребёнок также может жаловаться на частые головные боли. В некоторых случаях возможны скачки давления и образование тромбов.
Чтобы правильно определить причину повышения тромбоцитов, следует диагностировать, какой именно вид тромбоцитоза развивается у ребёнка. От этого будет зависеть схема лечения и тактика ведения маленького больного.
| Вид тромбоцитоза | Причины возникновения |
| Клональный | Дефекты стволовых клеток костного мозга |
| Первичный | Патологии в функционировании клеток костного мозга, образование нескольких участков кроветворения |
| Вторичный |
|
- Проконсультироваться с врачом по поводу применения средств, в состав которых входит ацетилсалициловая кислота (для разжижения крови).
- В течение дня как можно чаще предлагать ребёнку компоты и морсы из ягод черники, брусники и клюквы.
- Контролировать содержание йода в организме, при его нехватке обеспечить достаточное потребление рыбы и морепродуктов.
- Если у ребёнка нет проблем с органами ЖКТ, рекомендуется добавлять в пищу свежий чеснок и имбирь (в минимальном количестве).
- С утра можно давать малышу какао без сахара (обязательное условие — напиток должен употребляться натощак).
- Обязательными продуктами в детском рационе при тромбоцитозе должны стать оливковое, льняное масло, а также пища, богатая магнием витаминами группы B.
- Не допускать обезвоживания организма (норма воды для ребёнка составляет 1 литр в день).
- Увеличить количество фруктов и овощей (особенно полезны томатный сок и лимоны).

Их соблюдение непременно позволит в полной мере обеспечить правильную выработку кровяных телец и их достаточное количество в организме.
- Строго следить за питанием ребёнка.
Пища должна быть сбалансированной по содержанию основных питательных веществ (жиров, белков и углеводов), минеральных солей и витаминов.
- Обеспечить ребёнку достаточный питьевой режим.
Если малыш выпивает мало воды, это может способствовать сгущению крови и образованию кровяных сгустков (тромбов). Идеальным вариантом станет наличие в комнате ребёнка специального детского куллера с чистой водой, чтобы малыш мог сам пить столько, сколько ему хочется.
- Сдавать анализы крови необходимо не реже 1 раза в год.
При малейших признаках недомогания и нарушений в организме следует обращаться к участковому педиатру для прохождения обследования и выявления причины.
- Уровень физических нагрузок должен соответствовать возрасту и индивидуальным особенностям ребёнка.
- В период эпидемий и массовых вспышек инфекционных заболеваний следует ограничивать контакты ребёнка и его пребывание в людных местах. Это поможет избежать некоторых опасных инфекций.
Лечение тромбоцитоза и тромбоцитопении длительное (не менее 6 месяцев), и не всегда может закончиться успешно. Поэтому не стоит легкомысленно относиться к здоровью крохи и надеяться на «авось».
Любое недомогание или изменение в поведении малыша является поводом для обращения в поликлинику, так как некоторые очень опасные заболевания (например, рак крови) могут протекать без видимых симптомов, и диагностировать их можно только после прохождения обследования и сдачи необходимых анализов.
источник

